 Página anterior Página anterior |   Voltar ao início do trabalho Voltar ao início do trabalho | Página seguinte  |
O objetivo do presente trabalho foi fornecer informações sobre a intolerância à lactose e às proteínas do leite de vaca e a possível terapia com o leite de cabra, bem como outras vantagens da utilização deste leite, que muitas vezes, sofre discriminação pela falta de conhecimento a seu respeito.
2.1. Alergia à proteínas do leite
A alergia à proteínas do leite, envolve princípios completamente diferentes da intolerância à lactose. Não existe alergia à lactose, pois sendo um açúcar, a lactose não apresenta alergênicidade. Diversas proteínas podem causar alergia, incluindo as do leite, do ovo, do trigo, do amendoim, dentre outras. Entretanto as proteínas do leite e as do ovo são as que causam maiores problemas às crianças de pouca idade (Brandão, 2000).
Segundo Solé (2002), o aumento do uso de fórmulas lácteas adaptadas e o desmame precoce das crianças, têm sido os principais responsáveis pelo aumento da incidência de intolerância à proteínas do leite de vaca.
Do ponto de vista prático, a partir do reconhecimento do leite de vaca como o alimento responsável pelo quadro alérgico, o melhor tratamento para essas manifestações é a sua exclusão da dieta. Entretanto, durante os primeiros anos de vida, muitas vezes isso não é possível, pois o leite de vaca pode ser a principal fonte de oferta protéica, essencial para o crescimento do lactante. Por ser o leite de vaca o principal substituto materno ao desmame, é o alimento mais envolvido na ocorrência de reações adversas aos alimentos (Solé, 2002).
Nas proteínas do leite, existem mais de trinta sítio alergênicos que podem causar problemas. O que ocorre na alergia é a produção de grandes quantidades de imunoglobulinas contra os sítios alergênicos, causando as mais diversas reações (Brandão, 2000).
No caso da alergia, é muito difícil mudar os sítios ativos das proteínas, tornando-os inativos. Em alguns casos, ocorre também o que se chama de alergia cruzada, ou seja, os sítios alergênicos ocorrem também em proteínas de outros alimentos, além do leite de vaca (Brandão 2000).
O consumo de alimentos apresenta ao organismo, inúmeras atividades antigênicas capazes de causar uma resposta imunológica. Alergia à alimentos é a síndrome clínica onde o resultado de sensibilização de um indivíduo à dieta e a outros alimentos alergênicos apresentam sintomas intestinais (Firer et al., 1981).
A alergia verdadeira é uma reação envolvendo o sistema imunológico do corpo, com formação de anticorpos nas células brancas do sangue. Quando os invasores no organismo são bactérias e vírus perigosos, a resposta imunológica é necessária e desejável. No caso das alergias às proteínas de leite, por outro lado, a resposta imunológica seria desnecessária, além de causar diversos problemas (Brandão, 2000).
As proteínas do leite de vaca são imunológicas e antigênicas em humanos, e as reações são desenvolvidas nos primeiros meses de vida. As reações imunológicas das proteínas do leite de vaca quando ingeridas, incluem a formação de anticorpos, que são uma resposta fisiológica normal na exposição do leite bovino em crianças (Wyllie, 1996).
2.1.1 Alteração alergênica dos alimentos pelo calor
A maioria das proteínas do leite de vaca são termoestáveis, significando que a desnaturação do leite não torna necessariamente as suas proteínas destituídas de alergenicidade (Mendes, 1989).
Certas proteínas termo-lábeis são desnaturadas pelo aquecimento, acarretando redução de sua antigenicidade. O aquecimento do leite de vaca desnatura tanto a soro-albumina como a gamaglobulina e a alfa-lactoalbumina (Mendes, 1989). James et al. (1998), concorda que as proteínas como a albumina sérica, alfa- lactoalbumina e gama-globulina, podem ser desnaturadas por calor excessivo.
São menos afetadas pelo aquecimento a alfa-caseína e a beta-lactoglobulina e alguns processos de aquecimento do leite podem ativar sua antigenicidade. Por exemplo: o aquecimento brando do leite em presença de lactose torna-o mais alergênico, pois no curso deste processo a beta-lactoglobulina aumenta a conjugação de carboidratos N-glicosideos (Mendes, 1989).
A pasteurização não é suficiente para desnaturar as proteínas mas, segundo consta, podem melhorar a alergenicidade de muitas proteínas, como as beta-globulinas (James et al., 1998)
2.1.2 Alteração alergênica dos alimentos por digestão enzimática
A digestão enzimática dos alimentos afeta a sua alergenicidade. No leite, novos determinantes antigênicos podem aparecer por ação de enzimas proteolíticas (pepsina e tripsina). Foi sugerido que algumas reações tardias ao leite poderiam ser causadas por esses novos determinantes (Mendes, 1989).
Especulações a respeito da particularidade de as crianças desenvolverem reações alérgicas às proteínas de alimentos, incluem o aumento da permeabilidade intestinal dos neonatos em absorver macromoléculas e a imaturidade do sistema digestivo e imunológico destes (Barau e Dupont, 1994).
A incidência de alergia à alimentos pode aumentar com a introdução de leite de vaca na infância devido provavelmente a imaturidade do sistema imune no intestino no primeiro mês de vida. Não é limitada a alergia ao leite na infância, mas também persiste nas crianças e adultos (Wood, 1986; Heyman e Dejeux, 1992).
Segundo Host et al. (1990), a prematuridade das crianças não aumenta o risco destas desenvolverem reações alérgicas às proteínas do leite de vaca.
Diversas hipóteses foram formuladas para explicar as cólicas da criança. A hipótese na qual as cólicas poderiam ser uma resposta a um dos componentes da alimentação é antiga, e uma certa lógica conduz à conclusão de que a alergia às proteínas do leite de vaca (APLV), seja o primeiro diagnostico equivocado. A freqüência de APLV na criança pequena está estimada, segundo as estatísticas, entre 2 e 7% da população (Dupont et al., 1994).
A maioria das crianças abaixo de 3 anos de idade ao redor do mundo possue anticorpos ao leite circulantes. Aproximadamente 7% destas crianças nos EUA tem sintomas de alergia às proteínas do leite (Haenlein, 1992).
É muito difícil apresentar um número preciso da ocorrência da alergia ao leite, dependendo dos critérios de diagnóstico e das reações apresentadas pelos pacientes. Quando métodos de diagnóstico mais restritos são empregados, a ocorrência em crianças fica em torno de 1 a 2% (Razafindrakoto et al., 1994).
Nos adultos, a alergia pode ser considerada rara, parecendo ser mais comum em mulheres. Entretanto, pessoas de todas as idades podem apresentar alergia às proteínas do leite de vaca pela primeira vez, desde a adolescência até a idade adulta (Maria, 2001).
Embora o leite de vaca esteja implicado com problemas de alergia, cerca de 50% das crianças apresentam alergia simultânea às proteínas de outros alimentos, incluindo ovos, soja, amendoim, achocolatados, laranja, peixe e trigo. Cerca de 50 a 80% das crianças que apresentam alergia alo leite também podem apresentar alergia aos inalantes alergênicos, como pólen, pêlos (de gato por exemplo), mofo, poeira de carpetes, etc (Behrman et al., 1997).
A criança institucionalizada em creches recebe alimentação que programaticamente, atinge 100% das recomendações diárias para o grupo etário, com uma oferta láctea que não ultrapassa duas ofertas diárias. Uma das possibilidades que explicam a baixa ingestão láctea é a intolerância subclínica à lactose e à proteína do leite de vaca, que fazem com que um número elevado de crianças não aceitem grandes quantidades de leite ao dia (Fisberg et al, 1999).
Segundo Bahna (1991), um estudo realizado com 45 crianças que possuíam vários sintomas gastrointestinais, respiratórios e dermatológicos, suspeitaram que estes sintomas fossem causados devido à alergia ao leite bovino. Foram realizados desafios orais com leite bovino e as reação dérmicas, completadas com teste intradérmico para detecção de caseína e alfa-lactoalbumina. O resultado foi positivo em 23 crianças. Entre os resultados de desafio com leite e da reação dérmica ao leite bovino foram lactoglobulina 45%, com caseína 51% e alfa-lactoalbumina 31%.
Em um estudo realizado no Canadá em 97 crianças alérgicas às proteínas do leite (media de 18 meses de vida), reavaliadas aos 5 anos, 72% eram ainda alérgicas aos dois anos, 46% aos quatro anos, e 22% aos seis anos. Somente 24% das crianças eram alérgicas somente às proteínas do leite. Os outros alimentos envolvidos foram ovo (58% do total), soja (47%) e amendoim (34%) (Brandão, 2000).
O reconhecimento de crianças com alto risco de se tornarem alérgicas é baseado principalmente na prevalência da história familiar que é de 29% quando um cônjuge é atópico e 47 a 70% se ambos o são. A historia familiar alérgica é positiva em 70% das crianças com intolerância ao leite. Geralmente uma história de alergia materna (não paterna), aliada a níveis elevados de IgE no sangue do cordão umbilical do recém-nascido, correlaciona-se com subsequente aparecimento de manifestações alérgicas. Contudo, num estudo realizado na França, os níveis de IgE e IgA no sangue do cordão não serviram para identificar crianças com risco de se tornarem alérgicas (Mendes, 1989).
Outro meio de se identificar crianças com alto risco de se tornarem alérgicas é a dosagem de IgE total no soro, que passa a ser acima de 0,5 UI/ml. Com um ano de idade as crianças não atópicas tem menos de 10UIml de IgE total no soro. Níveis de IgE entre 60 UI/ml a 100UI/ml, ocorrem em cerca de 100% das crianças alérgicas, segundo o relatório (Mendes, 1989).
A intolerância à lactose ocorre devido à inabilidade do intestino em digerir quantidades significativas do açúcar do leite, a lactose. Esta inabilidade resulta da quantidade insuficiente de uma enzima (lactase) no interior das vilosidades do intestino. Este problema ocorre com cerca de 25% dos brasileiros (Brandão, 2000).
Nestes casos, as pessoas não podem consumir a lactose, pois ela não é hidrolisada pela enzima lactase chegando-se a glicose e a galactose (seus constituintes). Em conseqüência, não consegue atravessar a parede intestinal para ir para a corrente sangüínea (Brandão, 2000).
A lactose, então, continua dentro do intestino e chega ao intestino grosso, onde é fermentada por bactérias, produzindo ácido lático e gases (gás carbônico e o hidrogênio que é utilizado nos testes de determinação de intolerância à lactose). A presença de lactose e destes compostos nas fezes no intestino grosso, aumenta a pressão osmótica e drena água do corpo, causando a diarréia ácida e gasosa (Mendes, 1989).
A intolerância à lactose não envolve o sistema imunológico e os problemas são causados pela inabilidade de digestão da lactose. A intolerância à lactose só apresenta os sintomas de dores abdominais, diarréia ácida e gases (Brandão, 2000).
2.4.1.Tipos de intolerância à lactose
Existem dois tipo básicos de intolerância à lactose: a genética e a adquirida. A intolerância genética é maior em determinadas raças de seres humanos. Assim, são intolerantes genéticos à lactose cerca de 90% dos asiáticos (chineses, japoneses, filipinos, coreanos, etc.), 75% dos negros, árabes, judeus, gregos cipriotas, esquimós, índios e cerca de 15% dos europeus. A intolerância genética, entretanto, só aparece após alguns anos de vida, dois a três anos por exemplo, apesar de haver raras exceções. Crianças de qualquer raça com menos de um ano, normalmente, são tolerantes à lactose. A intolerância aparece depois (Brandão, 2000).
A intolerância adquirida ocorre quando houver fatores que possam causar doenças digestivas que promovam inchaço nas vilosidades do intestino, que escondem a lactase e não deixam que ela exerça a sua função de hidrolisar a lactose. Neste caso, os mesmos sintomas de diarréia abundante e gasosa também ocorrerão. O inchaço das vilosidades pode ser devido, por exemplo, à ingestão de alimentos contaminados (intoxicação, pôr exemplo), diarréia infecciosa, doenças célicas e parasitas, que poderão causar irritação do intestino. As crianças, cujos intestinos são ainda delicados, são especialmente vulneráveis à intolerância adquirida (Brandão, 2000).
No entanto, quando o problema inicial for resolvido (irritação das vilosidades), a pessoa deixa de ser intolerante à lactose, pois a enzima poderá continuar a exercer normalmente a sua função. Nos casos de intolerância adquirida, o leite e outros alimentos que tenham lactose devem ser removidos da alimentação até a normalização do intestino. Afortunadamente, todos os bebês voltam a ser tolerantes à lactose após a cura do problema original (Barau e Dupont, 1994).
Um outro tipo de intolerância é aquele decorrente de cirurgias, quando por exemplo, uma parte do intestino é removida. Neste caso, a quantidade de lactase no intestino pode se tornar insuficiente para hidrolisar a lactose, mesmo se anteriormente à operação, a pessoa era tolerante à lactose (Buisseret, 1978).
Para pessoas que reagem a pouca quantidade de lactose, é possível encontrar no mercado leite cuja a lactose foi hidrolisada na indústria, antes de ser comercializado. Existe no mercado brasileiro leite UHT hidrolisado, ou com baixo teor de lactose, sendo produzido por diversas empresas. Já existe também o leite hidrolizado em pó. O leite hidrolizado pode ser utilizado para fazer iorgute, bolos, pudins, etc., e não causará problemas de intolerância (Brandão, 2000).
Em outros países, é possível comprar a lactase em pó ou em solução, para ser usada diretamente pela pessoa intolerante à lactose. O leite é fervido e algumas gotas são adicionadas por litro de leite, que é guardado na geladeira por 24 horas para realizar a hidrólise. Depois, o leite pode ser consumido sem problemas (Brandão, 2000).
2.4.2. Lactose "escondida"
A lactose pode ser ingrediente de diversos alimentos, e as pessoas que apresentam tolerância muito baixa à lactose podem apresentar os sintomas, mesmo quando ingerem quantidades muito baixas. Deve-se ler com atenção os rótulos dos alimentos, incluindo os ingredientes e prestar atenção em subprodutos do leite, incluindo soro, leite em pó, etc. (Brandão, 2000).
A alergia é causada em crianças por proteínas que não existem normalmente no leite humano e que são introduzidas na nova alimentação dos bebês. As proteínas do leite mais envolvidas na alergia são as caseínas, a beta-lactoglobulina e a alfa-lactoalbumina. A alergia verdadeira é causada pelas imunoglobulinas E (IgE), em resposta à presença destas proteínas consideradas como antigênicas pelo sistema imunológico das crianças (Park, 1994).
A alergia surge basicamente devido a dois fatores: predisposição genética (do pai ou da mãe) e introdução de alimentos potencialmente alergênicos antes dos seis meses de vida (Bahna, 1991).
Quando nascem, os bebês têm um sistema imunológico imaturo e dependem muito dos anticorpos do leite da mãe. O sistema digestivo não está preparado para substâncias que
não venham do leite da mãe. O fator principal que causa a alergia é a introdução precoce na alimentação de substâncias que causam alergias (Brandão, 2000).
O risco é maior na infância, antes que os processo de adaptação e maturação aperfeiçoem as barreiras da parede intestinal. A incidência é maior em crianças que consumiram leite (que não o humano) muito cedo, talvez antes de três a quatro meses de vida, e aqueles que tem história de alergias na família (Brandão, 2000).
As reações alérgicas ocorrem menos quando o leite de vaca é introduzido na alimentação após os seis meses de vida. A alergia está relacionada com a permeabilidade do intestino delgado à proteínas (ou peptídios alergênicos) durante os primeiros meses de vida. Pequenas quantidades de proteínas dos alimentos podem ainda ser absorvidas através do intestino, durante a infância e provocar alergias (Brandão, 2000).
Bebês amamentados até 6 meses com leite humano e a introdução de leite de vaca e comidas sólidas mais tardiamente, diminui o risco do aparecimento de manifestação alérgicas em bebês de famílias atópicas (Foucard, 1985).
A caseína constitui 80% da proteína do leite representada eletroforeticamente por quatro tipos (alfa, beta, gama e delta). Tanto a caseína como a betalactoalbumina são sintetizadas localmente pela glândula mamária e elas não tem nenhuma relação com qualquer das proteínas plasmáticas bovinas. Cerca de 2% das proteínas do leite são constituídas por imunoglobulinas (Mendes, 1989).
O contato entre o antígeno e seu IgE específico tem como efeito estimular os mastócitos e os basófilos que por sua vez, liberam os mediadores. A histamina funciona como condutora e ao invés de restringir a reação de defesa, levará a uma reação imunológica excessiva que é a hipersensibilidade (Fig.1), (Sabbah et al., 1997).
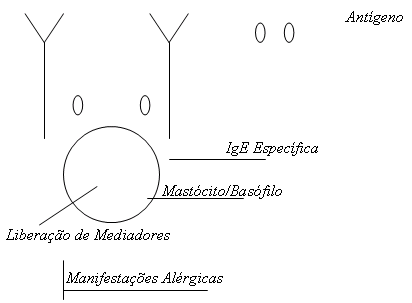
A patogênese da alergia ao leite de vaca indica que múltiplos mecanismos imunológicos ocorrem. Dois tipos de reações alérgicas à alimentos acontecem nos bebês, crianças e adultos. Eles são reagênicos (IgE mediada) ou não reagênicos. A beta-lactoglobulina (peso 36000 molecular) é a principal proteína do soro do leite de vaca, não encontrada no leite humano e é a principal responsável para alergia ao leite de vaca (Park, 1994).
Segundo Wal et al. (1996), a principal característica das proteínas do leite de vaca são a multiplicidade e diversidade dos alérgenos envolvidos na alergia a essas proteínas. Embora os principais alérgenos dentre as proteínas do leite de vaca parecem ser encontrado em frações de caseína e beta-lactoglobulina, todas as proteínas do leite (que são aproximadamente 35), parecem ser potenciais alergênicos, mesmo que em pequena quantidade
Segundo Walker (1991), os bebês sensíveis ao leite podem pertencer a um dos seguintes grupos:
A – aqueles que são alérgicos a um fator espécie-especifico da lactoalbumina bovina;
B – aqueles sensíveis a um fator comum a todas as lactoalbuminas animais (não humanos), ou
C – aqueles sensíveis à caseína.
A maior parte pertence ao primeiro grupo, ou seja, sensíveis a lactoalbumina bovina, os quais apresentam resultados positivos quando tratados com leite de cabra (Walker, 1991).
A alergia alimentar pode também ser observada através dos sintomas devido a ativação dos linfócitos T. Estes linfócitos ativados libertam linfocinas, incluindo varias interleucinas, fator de necrose tumoral e gama-interferon isso poderia afetar a permeabilidade do epitélio intestinal (Heyman et al., 1990).
Segundo James et al.(1998), a caseína constitui cerca de 76% a 86% do leite bovino, que precipitada no leite desnatado em ácido com PH 4.6, é composta por cinco fragmentos (alfa, alfa s, beta, gama e delta), como mostra a Tabela 1:
|
Frações da Proteína |
Proteínas (% aproximada) |
|
Caseína |
76 – 86 |
|
Alfa Caseína |
53 – 70 |
|
Alfa s Caseína |
45 – 50 |
|
Beta Caseína |
25 – 35 |
|
Delta Caseína |
8 – 15 |
|
Gama Caseína |
3 – 8 |
|
Proteínas Solúveis |
14 – 24 |
|
Beta Lactoglobulina |
7 – 12 |
|
Alfa Lactoalbumina |
2 – 5 |
|
Albumina Sérica |
0.7 – 1.3 |
|
Imunoglobulinas |
1.3 – 2.3 |
|
IgG |
1 – 2 |
|
IgM |
0.1 – 0.2 |
|
IgA |
0.05 – 0.1 |
|
Frações Peptídicas |
2 - 6 |
Tabela 1. Descreve aproximadamente a porcentagem das frações da caseína e das frações de proteínas solúveis presentes no leite bovino (James et al., 1998).
O tipo de resposta imune às proteínas é muito variável de acordo com a espécie animal, idade da pessoa, qualidade e quantidade de antígenos absorvidos e resposta imune local (Heyman e Desjeux, 1992).
Aparentemente, existe mais de um mecanismo relacionado à alergia ao leite, e até mesmo quando há uma única manifestação clínica é difícil entender os mecanismos (Heyman e Desjeux, 1992; Podleski, 1992).
Segundo Brandão (2000), Park (1994), Wilson et al.(1990) e Husby et al. (1990) os sintomas da alergia podem ser classificados em seis tipos de acordo com o sistema do organismo afetado:
Pais, médicos ou leigos tem observado e reportado durante anos que o eczema infantil pode ser causado por algumas proteínas existentes no leite de vaca e que, com dietas isentas de leite de vaca os sintomas desaparecem, e quando o consumo de leite de vaca é retomado, os sintomas começam a aparecer novamente (Walker, 1991).
Segundo Fries (1981), infelizmente, o eczema não é a única forma sob a qual a alergia ao leite se manifesta. Em pesquisa realizada, Fries observou que em um grupo de crianças alérgicas que apresentavam náuseas, dor abdominal e distúrbios epigástricos logo após a ingestão de leite, o achado radiológico mais freqüente foi espasmo pilórico, resultando em retenção gástrica. Ocasionalmente, o leite de vaca pode causar sintomas agudos de choque, diarréia, vômito e convulsão:
Geralmente, mais de um sistema do corpo está envolvido nas reações alérgicas. Os sintomas gastrointestinais são os mais comuns. Como pode ser observado, as reações são muito diversas dependendo de cada caso. Os sintomas da alergia podem surgir imediatamente ou até várias horas ou dias após a ingestão do alimento (Brandão, 2000):
1- Os sintomas iniciam dentro de 45 minutos da ingestão de pequenas quantidades do alimento, causando principalmente problemas na pele, eczema e urticária. Pode apresentar também problemas respiratórios (corrimento, chiado, etc.) ou gastrointestinais (vômito e diarréia). Estas crianças normalmente tem concentração de IgE elevada.
Os sintomas de alergia às proteínas do leite podem se apresentar intensamente ou com um começo gradual de diarréia crônica. Nos casos com uma apresentação aguda dos sintomas, normalmente há vomito súbito, com ou sem a presença de diarréia, acontecendo dentro de uma a quatro horas após a ingestão de leite. Isto ocorre freqüentemente na primeira vez em que o leite é ingerido (Buisseret, 1978).
Entre crianças alérgicas ao leite de vaca com exposição mínima a este, mostraram baixos títulos de IgG, IgA, e IgM e anticorpos ao leite, em comparação com o grupo que foi alimentado com volumes significativos de leite de vaca (Firer et al., 1993).
2- Os sintomas iniciam diversas horas após a ingestão, apresentando principalmente sintomas de vômito e diarréia (Brandão, 2000). O vômito é freqüentemente associado com palidez, letargia e taquipnéia e é normalmente curto mas pode ocorrer durante várias horas. Se nenhum leite for fornecido mais à criança, esta se recuperará complemente dentro de quatro a seis horas. Este tipo de reação normalmente não é associada com erupções de pele.
3- Os sintomas aparecem depois de 20 horas, ou até mesmo dias após a ingestão, incluindo diarréia com ou sem reações respiratórias ou na pele (Brandão, 2000). Se o leite de vaca continuar sendo oferecido na dieta, os sintomas persistirão com mais freqüência e menor intensidade (Buisseret, 1978).
Existem pessoas em que podem ocorrer manifestações benignas, relacionadas com o sabor e composição do leite e expressas clinicamente por indisposição gástrica, dificuldades de digestão, sensação de plenitude, aerocolia, etc., que podem estar ligadas mais ao conteúdo gorduroso do leite e não às proteínas, não sendo quadros de alergia (Negreiros, 1977).
A alergia ao leite depende das proteínas do leite – lactoalbumina, lactoglobulina, caseína e albumina do soro bovino. A enteropatia causada pelo leite de vaca é uma sensível condição usualmente caracterizada por combinações de diarréia, vomito e dor abdominal devido à ingestão de proteínas do leite bovino na infância (Cucchiara e Guanda, 1983).
Pahud et al. (1997), observou uma sensibilização de porcos que foram oralmente sensibilizados com várias proteínas do soro (beta-lactoglobulina, alfa-lactoalbumina imunoglobulina). Eles informaram títulos mais altos em anafilaxia cutânea com beta-lactoaglobuliana e mais baixos títulos com outras proteínas do soro.
Sintomas de alergia às proteínas do leite de vaca normalmente se desenvolvem dentro dos primeiros 6 meses de vida. (Wilson et al., 1990)
Segundo Mc Cleanathan e Walker (1982), os sintomas de alergia às proteína ao leite bovino documentados ocorrem nesta proporção: rinite (43%), diarréia (43%), dor abdominal (41%), anafilaxia (10%), e urticária (7%)
Segundo Isolauri (1992), infecção bacteriana, enterite e mal nutrição são patologias frequentemente associadas às lesões intestinais que interagem com reações patológicas de alergia ao leite, e que aumentam a permeabilidade de moléculas antigênicas. O sintoma clínico típico da reação patológica à proteínas do leite bovino é uma diarréia com sangue oculto.
A maioria das crianças deixam de ser alérgicas ao leite: cerca de 60% aos quatro anos e cerca de 80% aos seis anos. Alguns pacientes podem ter as reações alérgicas por toda a vida. Se o leite for excluído da dieta por dois a três anos, a criança então, tem cerca de 80% de chances de tolerar leite em pequenas quantidades (Brandão, 2000).
As crianças que se tornam alérgicas após os três anos de vida tem a tendência de se manterem alérgicas por mais tempo. Estudos tem sugerido que aproximadamente um terço das crianças e adultos perdem a condição de alérgicos após evitarem os produtos de laticínios que causam alergia por dois a três anos. Entretanto, os pacientes com hipersensibilidade à amendoim, nozes, peixes e crustáceos raramente perdem sua condição de alérgicos. Além disso, estes quatro alimentos são os que causam a maioria das reações alérgicas que podem causar a morte por choque anafilático (Brandão, 2000).
O tempo necessário para a alergia desaparecer depende da severidade da reação inicial. As crianças que apresentam sintomas de reações sistêmicas geralmente deixam de ser alérgicas depois daquelas que apresentavam sintomas de urticária em volta da boca (Brandão, 2000).
Diagnosticar alergia às proteínas dos alimentos requer muitas análises por parte dos médicos. A alergia pode ocorrer em mais de uma alimento e os sintomas são os mais diversos. Isto torna difícil distinguir se os sintomas são devidos à alergia ao alimento ou a outros problemas (Brandão, 2000).
O diagnostico da alergia ao leite de vaca é feito pela associações dos sintomas típicos da reação anafilática, com a detecção do anticorpo IgE especifico à alguma das frações do leite de vaca (Ferrari, 1999).
Inicialmente, para o diagnóstico da enteropatia causada pelo leite de vaca, o uso da biópsia intestinal, demonstrou convincentemente que as proteína do leite de vaca podem causar severo dano na mucosa intestinal das crianças. Uma vez que esta relação entre proteínas do leite de vaca e danos de mucosa foi estabelecida por estudos, outros estudos adicionais executados antes e depois do estímulo com leite à crianças, documentaram que a mucosa intestinal se altera depois de provocação de leite (Cucchiara e Guanda, 1983).
Segundo Hassoun et.al. (1999), para o diagnóstico da alergia ao leite de vaca, uma etapa fundamental é a realização de uma anamnese minuciosa, pesquisada e precisa, que permitirá orientar os exames complementares alergológicos; esforçar-se-á em procurar:
Segundo Negreiros (1977), os seguintes critérios para o diagnóstico de alergia ao leite são:
A alergia que se manifesta rapidamente tende a ser facilmente diagnosticada e é detectada no teste dérmicos. Por outro lado, a alergia que se manifesta muito depois da ingestão, não é facilmente diagnosticada e tende a produzir doença crônicas que às vezes, não são relacionadas diretamente com a causa. O diagnóstico preciso feito por um profissional, é essencial para que a causa seja determinada (Brandão, 2000):
Resultados de Sigmoidoscopia mostraram eritema, edema, úlceras pequenas, e friabilidade na mucosa do cólon. Exames histológicos de biopsia retal revelaram infiltração na lâmina própria por linfócitos, eosinófilos, neutrófilos e, destruição do epitélio e distorção da glândula retal (Mc Clenathan a Walker, 1982).
Iyngkanaran et al. (1985), sugeriram que evidências de danos na mucosa devem ser necessários para um diagnóstico firme de hipersensibilidade gastrointestinal à ingestão de leite. Porém, não são todas as crianças com sintomas gastrointestinais provocados por proteínas do leite bovino, que possuem um dano na mucosa intestinal que possa ser reconhecido e também, danos histológicos foram observados em crianças que não desenvolveram nenhum sintomas clínico à ingestão de leite. No entanto, quando presente, a enteropatia causada pela sensibilidade ao leite de vaca pode ser mostrada através de biópsias consecutivas relacionando a retirada e o desafio com o leite de vaca.
Segundo Mendes (1989) e Ferrari et al. (1999), algumas provas para discriminar mecanismos imunes são a técnica de RAST e testes cutâneos diretos:
Prova do RAST (radioalergoabsorvente) – teste de conjugação primária para medir os níveis de IgE específicos em pessoas alérgicas. Esta prova tem sido utilizada para confirmar a especificidade da reação do anticorpo IgE e para esclarecer reações cruzadas com grupos de alimentos da mesma família.
 Página anterior Página anterior |   Voltar ao início do trabalho Voltar ao início do trabalho | Página seguinte  |
|
|
|