Antecedentes de la
radioterapia
El nacimiento de la terapia con radiaciones ionizantes
está directamente relacionado con tres descubrimientos que
ocurrieron hace más de un siglo y que tuvieron una gran
repercusión en el desarrollo de
la ciencia. En
1895, Wilhelm Conrad Roentgen informó del descubrimiento
de "un nuevo tipo de radiación"
que posteriormente se denominó rayos X; en 1896,
Antoine Henri Becquerel descubrió la radiactividad
natural; y en 1898, Marie y Pierre Curie produjeron por primera
vez el polonio, y más tarde, el radio puro. Esos
descubrimientos tuvieron un efecto revolucionario inmediato en la
concepción que la humanidad tenía acerca del mundo.
Además, dieron inicio a un intenso desarrollo
científico que permitió Artículos e informes
especiales comprender más profundamente la estructura
submicroscópica de la materia y
crear nuevas herramientas
para el estudio del universo. Los
rayos X también dieron origen al campo de la observación del interior del cuerpo humano
y fueron reconocidos espontánea e inmediatamente por la
comunidad
médica como una nueva tecnología
diagnóstica.
Inmediatamente se comprobó que estos novedosos
rayos también tenían efectos biológicos
(aparecieron zonas eritematosas y ulceraciones en la piel de los
operadores de los aparatos de rayos X y de los pacientes) y
surgió la idea de usarlos para tratar lesiones cancerosas.
En enero de 1896, dos pacientes comenzaron a recibir tratamiento
en Chicago, Illinois, Estados Unidos de
América, uno de ellos por cáncer de
mama; en febrero de ese año se trató a un
paciente con cáncer nasofaríngeo en Hamburgo,
Alemania, y en
julio otro paciente con cáncer de estómago
comenzó a recibir tratamiento en Lyon, Francia.
Así, en un mismo año nacieron el
radiodiagnóstico y la radioterapia. Posiblemente la
primera curación documentada de un caso de cáncer
por medio de rayos X fue el de una mujer con una
lesión cutánea nasal, que fue tratada por Stenbeck
en Estocolmo, Suecia, en 1899. La aparición de lesiones
provocadas por la radiación aplicada a pacientes con fines
diagnósticos y los resultados contradictorios obtenidos
durante los primeros años en que los rayos X se usaron con
fines terapéuticos llevaron a tomar algunas
precauciones.
La necesidad de caracterizar la cantidad y la calidad de la
radiación empleada dio origen en 1896 a una nueva disciplina: la
dosimetría. Gracias al estrecho trabajo de
cooperación entre físicos y médicos, entre
1896 y 1904 se elaboraron técnicas
dosimétricas suficientemente precisas para garantizar la
reproducibilidad de las exposiciones a la radiación y
evaluar la relación entre la dosis y su efecto. Esos
conocimientos facilitaron el ulterior desarrollo no solo de la
radioterapia, sino también de la radiología y de la
medicina
nuclear. Aunque Becquerel y los esposos Curie ya habían
observado en sí mismos efectos biológicos similares
a los de los rayos X, el uso terapéutico de fuentes
radiactivas demoró algún tiempo. En
1901, los esposos Curie prestaron fuentes de radio a algunos
dermatólogos para que las emplearan con fines
terapéuticos. Los primeros resultados fueron poco
promisorios, ya que la irradiación era heterogénea, el
efecto terapéutico no era suficiente y ocurrían
accidentes a
menudo. Los primeros resultados favorables en el tratamiento de
tumores se obtuvieron en 1905 en algunos pacientes con
cáncer de piel y de cuello uterino.
Esa técnica de rayos X evolucionó hasta
convertirse en una subdisciplina de la radioterapia denominada
teleterapia. La introducción en la práctica
clínica de los haces de alta energía implicó
una considerable mejoría en los resultados
clínicos, mientras que la teleterapia con cobalto-60
-utilizada por primera vez en octubre de 1951- y los aceleradores
de megavoltaje -introducidos en la década de 1960- se
hicieron cada vez más confiables para la producción de rayos X de alta
energía (2). Paralelamente se desarrollaron varias
aplicaciones del radio hasta formar una nueva subdisciplina
denominada braquiterapia, basada en la inserción de
material radiactivo sellado en cavidades directamente adyacentes
a los tumores. Esta técnica evolucionó con la
introducción de diferentes materiales
radiactivos, de nuevas técnicas de aplicación del
material en el paciente y de métodos
dosimétricos más confiables y
reproducibles.
Durante los noventa años que siguieron al
descubrimiento de los rayos X se observó un gran
desarrollo en diversos aspectos relacionados con la radioterapia,
como la radiobiología, la dosimetría, la
búsqueda de materiales radiactivos adecuados para la
braquiterapia y la aparición y el desarrollo, para uso
médico, de los aceleradores lineales de
partículas.
La teleterapia o también radioterapia externa se
recibe desde un aparato que a determinada distancia del cuerpo
emite energía o radiación ionizante en forma de
rayos gamma (Bomba de cobalto), rayos X o electrones (Acelerador
lineal).Esta Energía actúa directamente en las
células
tumorales y también en los tejidos sanos que
las rodean; por este motivo a estos últimos se les protege
cuidadosamente.
El buen uso de radiaciones ionizantes, para labores
benéficas para el ser humano trae consigo una serie de
medidas de control y
protección referente a ellas. Así la
protección radiológica tiene como finalidad
(Según ICRP): Proporcionar un adecuado nivel de
protección a las personas sin limitar indebidamente las
prácticas beneficiosas que dan lugar a la exposición
a estas radiaciones ionizantes (Caso de Pacientes) o defender a
los individuos, sus descendientes y la humanidad en su conjunto
contra los riesgos que se
derivan de las actividades humanas, que por
características de los equipos que manejan y materiales
que utilizan, pueden implicar irradiaciones (Trabajador
ocupacionalmente expuesto).
Cobaltoterapia
Durante el primer cuarto de siglo se fueron iniciando
los usos clínicos de las radiaciones ionizantes. Las
fuentes radiactivas (226Ra, 131I,
137Cs,…) se comenzaron a usar en terapia,
apareciendo también los primeros efectos nocivos (Moul,
1993). Los rayos X tuvieron un uso primordial con fines
diagnósticos, aunque también se emplearon en
terapia superficial y profunda según las distintas
energías generadas por los tubos de voltaje. Sin embargo,
el uso de estos aparatos quedaba restringido a energías
medias (100-300Kev) ya que la obtención de haces mas
energéticos, y por lo tanto mas penetrantes
suponían un gran incremento en los costos sin
obtener grandes diferencias en las características de
estos. De este modo se comienza a desarrollar maquinas capaces de
generar mayores voltajes (Por encima de 1Mev) que van a permitir
trazar zonas mas profundas del organismo debido a su poder de
penetración. La invención del acelerador lineal por
wideroe (1928) y el betatrón ideado por Kerst (1943), asi
como el desarrollo de otros aceleradores de partículas
(ciclotrón) y las maquinas de isótopos, provoco un
fuerte cambio en la
practica de la radioterapia. A partir de los años cuarenta
las maquinas de isótopos ( 60Co ,
137Cs) eran las principales fuentes de
radiación. Con el desarrollo de los aceleradores estos las
han ido sustituyendo (En la Actualidad prácticamente no
existen bombas de
137Cs) a la vez que se ha incorporado el uso de
partículas diferentes a fotones y electrones en la terapia
(jhons y Cunninghan, 1983). Estas particulas (protones,
neutrones…) son generadas en ciclotrones y grandes
aceleradores, aprovechando sus propiedades
físicas.[2]
I. La teleterapia.
Se denomina así a una rama de la terapia
oncológica por la que se busca eliminar las células
tumorales mediante haces de radiación ionizante que se
dirigen desde el exterior del cuerpo del paciente hacia el
volumen de
localización del tumor maligno. Es un Objetivo
asociado minimizar el daño al
tejido sano que lo circula. En esta técnica, en la que se
interpone cierta distancia entre la fuente de radiación y
el tumor a irradiar (Blanco), se utilizan equipos emisores de
rayos X para radioterapia superficial y profunda y equipos de
alta energía como los de telegammaterapia y los
aceleradores lineales.
Como se comento anteriormente, los tratamientos con
teleterapia se llevan a cabo con diferentes tipos de equipos, uno
de ellos son los equipos de cobaltoterapia o unidad de Cobalto
que pasaremos a estudiar seguidamente.
- Unidad de cobalto
Con la construcción de reactores nucleares de alto
flujo de neutrones fue posible la fabricación de fuentes
de isótopos artificiales de alta actividad y tamaño
reducido. Se utilizo durante algún tiempo el Cs-137, pero
los mejores resultados lo tuvieron las unidades de cobalto
Co-60.
El Co-60 se obtiene por bombardeo con neutrones a partir
del Co-59. Su esquema de decaimiento es el siguiente:
![]()

Fig. 1: Cabezal de una unidad Theratron
80
Un átomo de
Co-60 tiene la probabilidad
conocida de sufrir un decaimiento consistente en la
transformación de uno de los neutrones de su núcleo
en un protón, entiendo en el proceso un
electrón que es absorbido en la propia fuente, que lo
lleva a ser un átomo de Ni-60 excitado. La energía
de excitación es cedida mediante un decaimiento
consiguiente en la emisión de un fotón de 1.33Mev y
otro por de 1.17Mev (de media 2 fotones de 1.25 Mev) para llevar
el átomo de níquel a un estado
estable.
La vida media (Tiempo que tarda la actividad en
reducirse a la mitad) para el Co-60 tiene un valor de 5.27
años, lo que significa que para tener una calidad
aceptable en los tratamientos es necesario sustituirla cada
cierto tiempo. La actividad de la fuente puede variar entre 4000
y 10000 Ci.
En la unidad de tratamiento se monta la fuente (1.5cm de
longitud) en el extremo de un cilindro capaz de moverse en el
interior de un cabezal blindado , de forma que tienen dos
posibles estados ,según la fuente este en el interior del
blindaje en la posición de reposo (OFF) o alineada con los
colimadores en la posición de irradiación (ON). En
el extremo opuesto del cilindro se sitúa una
lámpara que sirve para simular el campo de
radiación. El movimiento del
cilindro se consigue con un sistema
hidráulico. (Fig. 1)
El cabezal se monta sobre un brazo que es capaz de
girar. (Fig.2)

Fig. 2- Brazo giratorio de una
unidad de cobalto.
El punto donde cruza el eje de giro del brazo con el eje
de giro del colimador y con el eje de giro de la mesa se denomina
Isocentro. En las unidades de Co-60 suele estar a 80cm de la
fuente.
La utilización de Cobalto 60 en el tratamiento de
enfermedades
oncológicas constituye actualmente una práctica que
ha alcanzado amplia difusión en nuestro país y en
el mundo entero, tanto por su eficacia como por
ser inherentemente segura. (Fig. 3)

Fig.3 Unidad de cobalto-60 (TERATRON
PHOENIX)
II- Definición de la
cobaltoterapia.
Consiste en la exposición del tejido tumoral a
los rayos Gamma. Para ello, se utilizan las unidades de cobalto,
que están provistas de un cabezal blindado que contiene la
fuente de Cobalto 60, y de dispositivos para controlar en forma
exacta el grado de exposición que cada caso en particular
requiere para un adecuado tratamiento de la
enfermedad.
Algunos tipos de radiaciones pueden destruir
células cancerosas y ayudar a curar algunos tipos de
cáncer. Una de las formas más comunes de usar las
radiaciones es colocar la fuente de fotones dentro de un aparato
(fuente sellada) que permita dirigir un haz de fotones hacia la
zona afectada en el paciente. Al uso de dicho aparato se le llama
Teleterapia (del griego, tratamiento lejano).
2.1. – Equipos de cobaltoterapia
Los equipos de teleterapia que emplean fuentes selladas
de material radiactivo se vienen utilizando desde 1952. Su
diseño
básico y condiciones de operación no han cambiado
sustancialmente con los años. Los primeros equipos fueron
fijos y en poco tiempo se introdujeron los rotatorios. Con el
tiempo se desarrollaron un sin numero de mejoras, particularmente
en los sistemas de
seguridad
(Enclavamientos, señalización y blindaje) de
control y en los accesorios (Sistemas de colimación, mesa
de tratamiento, etc).
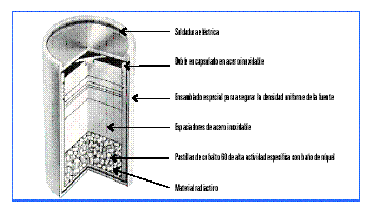
![]()
Fig. 4- Esquema de una Fuente sellada encapsulada
empleada en una unidad de cobalto- 60.
Las fuentes encapsuladas empleadas en este tipo de
equipamientos, cuyo esquema se muestra en la
Figura 4, son típicamente de cobalto 60 con actividad
comprendida entre 100 y 500 TBq. La forma en que se diseña
la fuente es en forma cilíndrica, con una longitud de
entre 2 ó 3 cm y un diámetro de entre 1.5 ó
2 cm aproximadamente. El material radiactivo se presenta
en forma de esferas, granos o cilindros de dimensiones del orden
de 1 a 2 mm, agrupados en un cilindro tal como se muestra en la
parte derecha de la figura 4
La fuente está encapsulada en un contenedor de
acero inoxidable
y de doble pared. El cobalto radiactivo se encuentra sellado en
el compartimiento interior, el cual a su vez se halla en otro
contenedor exterior, ambos sellados mediante soldadura. La
doble soldadura se considera necesaria para prevenir cualquier
fuga de material radiactivo.
La cápsula de acero cumple con dos condiciones:
la de contener al material radiactivo y la de impedir el paso de
la radiación beta indeseable para los
tratamientos.
Periódicamente se realizan pruebas de
hermeticidad mediante la realización de frotis en el
cabezal y en el sistema de colimación para determinar la
estanqueidad de la fuente.
2.2.- Descripción general de la unidad de
cobalto
Los equipos de cobaltoterapia básicamente constan
de:
- Un cabezal en la que se encuentra alojada la fuente
sellada de Co-60, un dispositivo de apertura y cierre (shutter)
que permite exponer la fuente durante un tiempo predeterminado
y los elementos que determinan las condiciones
geométricas del tratamiento.
- Una horquilla (gantry) que cumple las funciones de
soporte mecánico del cabezal, transmisión de las
señales de comando al cabezal y
determinación de las características
mecánicas del tratamiento.
- Un estativo que aloja dispositivos mecánicos y
de control además de servir de sostén al
conjunto.
- La camilla además de servir de soporte del
paciente, cumple una importante funcionen la
determinación de las condiciones geométricas del
tratamiento y suele alijar distintos controles que
actúan sobre el equipo.
En la Fig. 5, se muestra el diseño
esquemático de un equipo de cobaltoterapia de
última generación.

Fig. 5- Esquema de un equipo de
Cobaltoterapia
En los equipos estacionarios,
prácticamente en desuso, el cabezal está ensamblado
directamente al estativo con tres movimientos posibles:
ascendente-descendente, giratorio hacia los laterales y giratorio
hacia adelante. En este tipo de máquinas
no hay una relación predeterminada entre el cabezal y la
camilla por lo que ésta no se considera parte integrante
del equipo. La técnica de tratamiento necesariamente usa
haces estacionarios a una determinada distancia
fuente-superficie.
Los equipos isocéntricos incorporan una
"horquilla" o "puente" entre el estativo y el cabezal, de modo
que la fuente puede rotar alrededor de un eje horizontal. Cuando
las posiciones determinadas por los movimientos 2 y 3 del cabezal
están en "cero", es decir, cuando la camilla del equipo
rotatorio puede girar alrededor de un eje vertical que para con
precisión por el punto intersección de los ejes del
haz y de rotación del puente, el equipo es
isocéntrico. La técnica isocéntrica tiene
como requisito inherente la precisión mecánica del equipo. Además, en los
equipos isocéntricos, para cumplir con este requisito de
precisión mecánica, por una parte se elimina el
movimiento de giro 3 del cabezal, y por otra se incluye
algún sistema que, dando la orden adecuada, bloquea el
giro 2 longitudinal del cabezal en la posición que
corresponde al eje del haz pasando por el isocentro.
Las máquinas estacionarias son más simples
y económicas que las isocéntricas, pero
prácticamente han sido desechadas por su escasa
versatilidad y por la evolución que ha sufrido el concepto del
tratamiento de tumores que actualmente tiende a llevarse a cabo
mediante haces conformados que requieren de múltiples
campos concurrentes, los cuales solo pueden lograrse con equipos
isocéntricos. Estos últimos, por otra parte,
presentan mayor exactitud y rapidez en la colocación del
paciente así como la posibilidad de efectuar terapia
cinética.
Cabezal
La fuente se encuentra almacenada en un cabezal que
reduce la tasa de exposición a un nivel aceptable en
cualquier punto situado fuera del haz útil. En la Figura 6
se muestra un esquema descriptivo. Se emplean para su
construcción materiales de alto número
atómico y densidad elevada,
tales como el plomo, tungsteno o uranio empobrecido. Todo cabezal
presenta, al menos en parte, tungsteno y/o uranio, principalmente
en la zona de "guarda" de la fuente y en las partes
móviles que definen el tamaño de campo (colimadores
y barras de definición externas o
trimmers).

Fig. 6- Cabezal de una unidad de
cobaltoterapia
Dispositivos de apertura y cierre
Puesto que no se puede detener la emisión de la
fuente radiactiva a voluntad como en el caso de los tubos de
rayos x, se debe interponer suficiente blindaje entre la fuente y
el paciente en condiciones de "no irradiación". A tal fin
se emplean distintos dispositivos de exposición/guarda de
la fuente, esquematizados en la Figura 7

Fig. 7 – El caso (a) muestra la fuente ubicada
dentro de un drawer que se desliza por acción
neumática llevando a la fuente fuera del
blindaje en condición de irradiación y
retornándola a la posición de no irradiación
por acción mecánica al final del tiempo de
tratamiento, o cuando por cualquier motivo se interrumpe la
presión
de aire. En el
caso (b) la fuente se aloja en un cilindro rotatorio que
posiciona a la misma en condición de irradiación
(hacia abajo). En el caso (c) la fuente se encuentra fija
mientras que, quien se desplaza automáticamente es el
shutter. Existe un segundo shutter de seguridad que se desplaza
manualmente en caso que falle el principal.
En el caso (a) el cierre manual se realiza
mediante una barra que empuja el drawer a posición
segura mientras que en el caso (b) tal acción se
efectúa girando el cilindro porta fuente mediante un
control ubicado en el frente del cabezal. La apertura y cierre
del shutter no es instantánea, lo que produce un
error dosimétrico, fundamentalmente en los casos de
fuentes de alta actividad para tiempos cortos de
tratamiento.
Colimador
El colimador, que puede observarse en la Figura 8,
delimita y conforma el haz útil. Está formado por
una serie de bloques de uranio o tungsteno que se deslizan de
manera combinada, hacia o desde el centro del haz, permitiendo
seleccionar cualquier campo de irradiación cuadrado o
rectangular, normalmente dentro de los límites de
2 x 2 a 35 x 35 cm2, a una determinada distancia
fuente-superficie (DFS). Normalmente, las hojas del colimador se
deslizan de a pares opuestos, de modo de modificar una de las
dimensiones del campo. Los colimadores de hojas múltiples
tienen la ventaja de reducir el tamaño de la penumbra,
pero ésta puede reducirse aún mas con el agregado
de barras de definición externas (trimmers) que se
colocan a continuación de las principales.

Fig. 8:
Colimador
Al colimador se incorporan dos dispositivos
ópticos que ayudan a la correcta ubicación del
paciente: Un localizador visual del campo de
irradiación que indica el tamaño y posición
del mismo sobre la superficie del paciente así como su eje
central.
El localizador de campo
Consta de una lámpara con un filamento muy
pequeño colocada de tal forma que reproduce la
posición de la fuente en condiciones de
irradiación.
Indicador óptico de distancia
fuente-superficie.
Una prueba importante a realizar en un equipo de
telecobaltoterapia es la verificación de que el
tamaño de campo a la distancia fuente-superficie indicada
por la luz, coincida
con:
– La
indicación del tamaño de campo en el cabezal (a la
distancia de calibración).
– El
tamaño de campo realmente irradiado sobre la
superficie.
– El
tamaño de campo físico o dosimétrico, que
depende del ancho de una determinada curva de isodosis a una
determinada profundidad.
Indicadores de posición de la
fuente
Para prevenir exposiciones no deseadas es sumamente
importante conocer la posición de la fuente en todo
momento. La fuente posee un indicador mecánico de
posición (constituido por un vástago
metálico generalmente pintado de rojo) solidario con el
drawer en la mayoría de los equipos que asoma por
la parte frontal del cabezal, cuando la fuente se encuentra
expuesta y se desliza hacia el interior, cuando la fuente se
halla en posición de guarda.
Además de esta indicación visual del
estado de la fuente, existen sensores
adicionales que actúan sobre las señales luminosas,
indicando una de tres situaciones posibles: fuente en
posición de irradiación (luz roja); fuente
totalmente guardada (luz verde); fuente detenida en algún
punto intermedio (situación anormal – luces roja y verde
simultáneamente encendidas).
Consola de control
La consola de control muestra, como mínimo,
información de la posición de la
fuente, el estado de
los enclavamientos y el sistema de control del tiempo de
exposición de la fuente. Una consola de control
básica se muestra en la Figura 9.
Sus elementos principales son:
- El panel de
control de alimentación desde
el que se enciende el equipo mediante una llave y un
interruptor. - El panel de control para el tratamiento del paciente
cuyo componente esencial es el timer con el que se
controla el tiempo de exposición. Provee señales
luminosas para indicar la posición de la fuente y
contiene un botón de parada de emergencia.
Dado que a cada campo de irradiación asociado al
tratamiento de un paciente le corresponde una posición
fija de la fuente, el tiempo de exposición es la
única variable para controlar la magnitud de la dosis de
radiación a impartir.

Fig 9 – Esquema de la consola de
control
Por ello, en equipos modernos se ha incorporado un
sistema doble timer que provee la necesaria redundancia en
el control de los tiempos de exposición
2.3. – Materiales usados en
cobaltoterapia
- Se trabaja básicamente con una unidad de
Cobalto-60 con fuente radiactiva de una determinada actividad
A del día y hora de tratamiento. Generalmente, si
la fuente de cobalto es nueva, su actividad bordea los 5000Ci
por pedido del licenciado titular.
- Una cámara de ionización sellada
especialmente para radiación gamma y bloques de plomo
con orificio para volver a colimar el haz de radiación
antes de incidir sobre la cámara de
ionización.

Equipo de dosimetría
Algunos equipos usados para la realización de los
controles de calidad en las unidades de terapia, se mencionan a
continuación:
– Electrómetro.
– Maniquí.
– Termómetro.
– Barómetro.
– Fuente de Verificación.
– Dosímetro portátil.
– Cámaras de Ionización.

Características y
aplicaciones médicas del uso de cobalto- 60 en
tratamientos cancerígenos
El objetivo de cualquier tratamiento
radioterápico radica en obtener el máximo control
Tumoral con el menor daño sobre los tejidos adyacentes al
tumor. El ideal sería conseguir un control tumoral del 100
% frente a un daño mínimo (o nulo) de los
órganos sanos que rodean a las células
neoplásicas. Sin embargo, esta situación sigue
siendo una utopía en la actualidad.
El oncólogo radioterápico se ve a diario
en la necesidad de tomar decisiones terapéuticas donde el
binomio riesgo-beneficio
debe ser estudiado con cautela. Se quiere obtener un control
tumoral muy elevado con unos efectos secundarios sobre el tejido
sano que en ocasiones pueden ser más letales que el propio
tumor; asi es Preferible no controlar por completo una población tumoral, pero con menores efectos
secundarios sobre el paciente.
Son muchos los factores a tener en cuenta antes de
decidir qué tipo de tratamiento se le dará al
paciente, tales como tipo de tumor, localización
estadiaje, posibilidades de curación, estado general del
paciente, expectativas de vida, etc.
Una de las decisiones a tomar, sería el uso de
fotones (Co60 o Acelerador lineal) frente al de electrones.
También pueden utilizarse tratamientos
combinados.
Los fotones llegan a más profundidad que los
electrones; éstos protegen más los tejidos
adyacentes por su caída rápida del máximo de
dosis y, a más energía, más llegan a piel.
Sin embargo, los fotones a más energía llegan menos
a piel, y el máximo alcanza más
profundidad.
Las características físicas, en el caso de
las unidades de cobalto son:
– Profundidad de dosis máxima = 0.5 cm
– Gran penumbra (mayor con respecto a la del acelerador
lineal)
– La curva de isodosis aumenta con el tamaño del
campo de tratamiento
En teoría,
cualquier tipo de tumor es subsidiario de ser tratado tanto en
una unidad de cobaltoterapia como en un acelerador lineal de
electrones (ya sea con fotones o electrones), todo
dependerá de las necesidades de cada Servicio de
Radioterapia y la disponibilidad de los equipos.
En la actualidad, la mayoría de los equipos de
Co60 existentes para tratamiento están siendo sustituidos
por aceleradores lineales. El motivo fundamental del uso de
aceleradores en la actualidad, radica en que éstos nos
permiten el uso tanto de fotones como de electrones, no necesitan
que se cambie la fuente tras un determinado espacio de tiempo,
necesitan menos requisitos en cuanto a protección
radiológica, etc
Sin embargo, hay ciertas patologías en las que
los equipos de cobaltoterapia son especialmente útiles,
tales como:
– Cabeza y cuello
– Pared costal
– Linfomas
– Tratamientos paliativos:
– metástasis óseas
– compresión medular
– metástasis cerebrales
– Metástasis en iris.
– Resultados del tratamiento quirúrgico y de la
cobaltoterapia post-operatoria en la neoplasia vesical.
Categoría T1 y T2
– Cáncer incidental de cerviz (CIC)
– Técnica alternativa de teleterapia con Co-60
para tratamiento de lesiones en las regiones de mama

Fig. 10- Se puede apreciar el
aspecto nodular, exofítico y vascular de las lesiones,
así como la deformación de la pupila y pliegues en
iris.
Técnica alternativa de teleterapia con Co-60
para tratamiento de lesiones en las regiones de mama y de cabeza
y cuello
En las lesiones de mama y de cabeza y cuello irradiadas
con Co-60, generalmente se usan 2 campos tangenciales
contrapuestos colineales o no, con filtros en cuñas de
ángulos iguales, uno por campo, para compensar las
inhomogeneidades del tejido en la dirección transversal. Esta
compensación podría lograrse empleando la misma
técnica pero usando sólo 1 filtro en cuña en
uno de los campos, cuyo ángulo sea igual a la suma de los
2 originales.
Protección radiológica
aplicada a la teleterapia-cobaltoterapia
3.1.- Objeto de la protección
radiológica
El objeto principal de la Protección
Radiológica es asegurar un nivel apropiado de
protección al hombre y al
medio ambiente
sin limitar de forma indebida las prácticas beneficiosas
de la exposición a las radiaciones. Este objetivo no
sólo se puede conseguir mediante la aplicación de
conceptos científicos. Es necesario establecer unas
normas que
garanticen la prevención de la incidencia de efectos
biológicos deterministas (manteniendo las dosis por debajo
de un umbral determinado) y la aplicación de todas las
medidas razonables para reducir la aparición de efectos
biológicos estocásticos (probabilísticos) a
niveles aceptables. Para conseguir estos objetivos, se
deben aplicar los principios del
Sistema de Protección Radiológica propuestos por la
Comisión Internacional de Protección
Radiológica (ICRP):
Los diferentes tipos de actividades que
implican una exposición a las radiaciones ionizantes deben
estar previamente justificados por las ventajas que proporcionen,
frente al detrimento que puedan causar.
Las dosis individuales, el número
de personas expuestas y la probabilidad de que se produzcan
exposiciones potenciales, deberán mantenerse en el valor
más bajo que sea razonablemente posible, teniendo en
cuenta factores económicos y sociales.
La suma de dosis recibidas y
comprometidas no debe superar los límites de dosis
establecidos en la legislación vigente, para los
trabajadores expuestos, las personas en formación, los
estudiantes y los miembros del público.
Esta limitación no se aplica a
ninguna de las exposiciones siguientes:
– La exposición de personas durante su propio
diagnóstico o tratamiento
médico.
– La exposición deliberada y voluntaria de
personas, cuando ello no constituya parte de su ocupación,
para ayudar o aliviar a pacientes en diagnóstico o
tratamiento médico.
– La exposición de voluntarios que participen en
programas de
investigación médica y
biomédica.
En el área médica y de acuerdo con la
legislación nacional se deben Establecer requisitos
relativos a:
- Funciones, responsabilidades y cualificaciones del
personal
involucrado en las instalaciones médicas - Equipamiento
- Procedimientos
- Prácticas especiales
3.2.-Organización y
responsabilidades
Conseguir los objetivos de la Protección
Radiológica es una tarea en la que están
Involucrados todos los estamentos de cada Centro: las personas
que ostentan la Autoridad en
los órganos de Dirección y Gestión, los profesionales dedicados al
ejercicio de la protección radiológica y los
trabajadores, expuestos o no a las radiaciones ionizantes. Del
conocimiento
de sus obligaciones y
del estricto cumplimiento de las normas con relación a
dichos objetivos dependerá la disminución del
riesgo, con el consiguiente beneficio, tanto para los
profesionales sanitarios y no sanitarios, como para los pacientes
y miembros del público.
3.3.-Funciones y responsabilidades en materia de
protección radiológica
Las funciones y responsabilidades en materia de
Protección Radiológica de los distintos
profesionales implicados son:
3.3.1.- El Director Gerente,
como máxima autoridad ejecutiva del Centro y
representante el Manual de protección Radiológica
, que se cumplan las disposiciones legales
vigentes sobre Protección Radiológica y que se
instruya e informe al
del titular, es responsable legal de que en el mismo se sigan
las normas contenidas en personal, en el ámbito de su
responsabilidad, en los Aspectos relacionados
con dicha materia.
El Director del Centro implantará el Programa de
Garantía de Calidad en las distintas Unidades
asistenciales en las que se haga uso de radiaciones ionizantes,
y nombrará al responsable en cada caso para su
confección, desarrollo y ejecución.
3.3.2.- Dirección Médica
El Director Médico, de acuerdo con las
atribuciones de su cargo, es el responsable del cumplimiento de
las normas establecidas en el Manual de protección
radiológica del
centro Hospitalario, relativas al personal facultativo y al
funcionamiento de los Servicios y
Unidades. Necesariamente debe establecer las líneas de
responsabilidad de las unidades asistenciales de cada
instalación radiactiva, dependiendo de las
peculiaridades y recursos de
cada Centro.
Estará obligado a comunicar al SPR los
movimientos de personal facultativo producidos en los Servicios
con riesgo radiológico, con antelación suficiente
para adoptar las medidas necesarias para su adscripción
o baja en la instalación correspondiente.
3.3.3.- Dirección de
Enfermería
El Director de Enfermería, de acuerdo con sus
atribuciones, es el responsable del cumplimiento de las
normas establecidas en el Manual de protección
radiológica relativas al personal a su cargo debiendo
asignar las funciones de cada puesto de trabajo en las
instalaciones con riesgo radiológico, con objeto de
que el SPR pueda clasificar adecuadamente al personal que las
desempeñe.
3.3.4.- Dirección de
Gestión
El Director de Gestión, de acuerdo con sus
atribuciones, es el responsable del cumplimiento de las
normas establecidas en el Manual de protección
radiológica en lo relativo a:
Contratación del personal,
sanitario o no sanitario, que vaya a ser destinado a
Servicios y Unidades con riesgo
radiológico.
Adquisición de equipos
productores de radiaciones ionizantes, materiales radiactivos
y resto de la dotación que comporte el correcto
funcionamiento de una instalación
radiactiva.
Obras, centralizadas o
descentralizadas, así como el mantenimiento que afecten a las instalaciones
con riesgo radiológico.
3.3.5-. Jefes de los Servicios o Unidades
Médicas
Los Jefes de los Servicios o Unidades Médicas
deben establecer la
organización y las líneas de
responsabilidad dentro de sus Servicios o Unidades, en lo
relativo a su funcionamiento como instalación
radiactiva. Así mismo deben coordinar con el Jefe del
SPR las actividades que dicho Servicio debe realizar en su
instalación, facilitándole el acceso a los
equipos y la documentación necesaria para el
desarrollo de sus funciones.
Las responsabilidades y funciones de cada una de estas
personas son las siguientes:
a) Supervisor de instalación radiactiva o
Titulado que dirija una instalación de rayos
X:
En virtud de su licencia o acreditación,
está capacitado para dirigir el funcionamiento de la
instalación y las actividades de los operadores, siendo
responsable de tener actualizado el Diario de
Operación.
Como responsable directo del funcionamiento de la
instalación, está obligado a cumplir y hacer
cumplir las normas especificadas del Manual de
Protección Radiológica, en el Reglamento de
Funcionamiento, en el Plan de
Emergencia y en cualquier otro documento oficialmente aprobado.
Tiene autoridad para detener, en cualquier momento, el
funcionamiento de la instalación, si estima que se han
reducido las condiciones de seguridad radiológica,
comunicándolo inmediatamente al SPR o IPEN en caso
nuestro (en Perú). Para autorizar la reanudación
de su funcionamiento deberá tener constancia
explícita de que se han restablecido dichas condiciones
de seguridad radiológica, a juicio del especialista en
Radiofísica Hospitalaria o físico medico,
asignado a la instalación, con conocimiento del SPR o
IPEN
En caso de emergencia adoptará las medidas que
estime oportunas, de acuerdo con los Planes de Emergencia
aprobados, dejando constancia de ellas y comunicándolo a
la mayor brevedad posible al SPR.
Participará activamente con el SPR en la
elaboración de la documentación preceptiva de la
instalación y elaborará el informe anual de la
instalación.
Comunicará al Servicio de Protección
Radiológica, previamente a su aplicación, las
nuevas técnicas o la modificación de las
existentes que puedan influir en las condiciones de seguridad
radiológica.
b) Operador:
Tanto en el caso del radiodiagnóstico, como en
el de las instalaciones radiactivas médicas, su
acreditación o licencia de operación,
respectivamente, se concede a efectos de dejar constancia de su
cualificación en materia de protección
radiológica, sin perjuicio de otras titulaciones
requeridas en cada caso, para el mejor desempeño en su puesto de
trabajo.
c) Físico (Especialista en Física
Médica):
Las instalaciones de Radiodiagnóstico, cuando
el número de equipos o las técnicas empleadas lo
aconsejen, las de Radioterapia y las de Medicina Nuclear,
dispondrán de un Especialista en Física
Medica.
d) Personas sin acreditación ni
licencia:
Toda persona que,
sin necesitar licencia ni acreditación, trabaje en una
instalación deberá conocer y cumplir las normas
de protección contra las radiaciones ionizantes
así como su actuación en caso de
emergencia.
e) Jefe del Servicio de Protección
Radiológica
Las funciones del Jefe del Servicio de
Protección Radiológica (SPR) son encomiendas, en
virtud del artículo 23 del reglamento de
Protección Sanitaria contra Radiaciones Ionizantes, de
las que, en materia de Protección Radiológica,
tiene asignadas el Director del Centro como titular de la
instalación radiactiva.
Funciones y obligaciones del SPR
El SPR es responsable de la vigilancia del cumplimiento
de la legislación vigente en materia de protección
radiológica además de la normativa propia y la
establecida en los Reglamentos de funcionamiento de las distintas
instalaciones.
Las principales misiones del SPR
serán:
- Evaluar y emitir informes en materia de
protección radiológica - Vigilancia operacional.
- Documentación, registros y
controles administrativos. - Formación en materia de Protección
Radiológica.
3.4. – Medidas fundamentales de protección
radiológica
Se tomarán las medidas necesarias para conseguir
que las dosis individuales, el número de personas
expuestas y la probabilidad de que se produzcan exposiciones
potenciales sean lo más bajas posibles. En cualquier caso,
las dosis recibidas por los trabajadores expuestos y los miembros
del público siempre han de ser inferiores a los
límites de dosis establecidos en la Legislación y
que se citan en un Manual de PR.
3.4.1.- Seguridad radiológica en
teleterapia
En la seguridad radiológica en instalaciones de
teleterapia, se debe tener en cuenta los siguientes
aspectos:
- Recinto blindado cómodo: equipo, paso de
camillas y entrada y salida del equipamiento - Espesor de blindaje biológico en las paredes,
piso y techo del recinto compatibles con los límites de
dosis. - Sistemas de visualización del interior del
recinto - Los monitores de
radiación, interlocks, señalización y
alarmas.
3.4.2.- Riesgos radiológicos
En las instalaciones sanitarias se pueden presentar
los siguientes tipos de riesgos radiológicos:
Irradiación externa.
Contaminación radiactiva, que puede ser
interna o externa.
A continuación se detalla los riesgos que se
pueden presentar en una instalación de radioterapia,
incluido en los mismos riesgos la sala de
cobaltoterapia.
Riesgo en una instalación de
Radioterapia
En las instalaciones de Radioterapia el riesgo
más habitual es el de irradiación externa. Este
puede afectar parcialmente a la totalidad del
organismo.
Las fuentes de radiación son, en
general:
Equipos de rayos X para
terapia
Equipos de rayos X para
simulación de tratamiento
Equipos de
telecobaltoterapia
Irradiadores isotópicos
de muestras biológicas
Aceleradores de
electrones
Emisores beta y gamma usados
en braquiterapia, que pueden encontrarse en:
– gammateca
– radioquirófano
– salas de tratamiento y área de
hospitalización de Braquiterapia
Específicamente, los riesgos en una sala de
cobaltoterapia son:
- Irradiación externa
- Falla ocasional de sistemas de seguridad
- Errores humanos.
- Pérdida de control sobre el sistema de
exposición de la fuente. - Las fuentes de los equipos de cobaltoterapia deben
ser controlados, hasta su gestión final como residuo
radiactivo.
3.4.3.-Clasificación del
personal
Por razones de seguridad, vigilancia y control
radiológico, las personas que trabajan en las
instalaciones con riesgo radiológico se clasifican, en
función de las condiciones en que
realizan su trabajo, en:
Trabajadores
expuestos
Miembros del
público
3.4.3-1.- Trabajadores expuestos
Son personas que, por las circunstancias en que se
desarrolla su trabajo, bien sea de modo habitual, bien de modo
ocasional, están sometidas a un riesgo de
exposición a las radiaciones ionizantes susceptible de
entrañar dosis superiores a alguno de los límites
de dosis para miembros del público.
Los estudiantes y personas en formación,
mayores de dieciocho años, que, durante sus estudios, se
encuentren expuestos a radiaciones ionizantes, se consideran
incluidos en esta categoría.
3.4.3-2.- Miembros del público
Se consideran miembros del público:
Los trabajadores no
expuestos.
Los trabajadores expuestos, fuera de
su horario de trabajo.
Los usuarios de las instituciones sanitarias mientras no
estén siendo a tendidos como pacientes con fines
diagnósticos o terapéuticos.
Cualquier otro individuo de
la población.
Como orientación general, no se
considerarán trabajadores expuestos a los que se cita
a continuación:
- Radiodiagnóstico: Administrativos, celadores
y limpiadoras. - Radioterapia e instalaciones con fuentes no
encapsuladas: administrativos.
3.4.4. -Límites de dosis
Los límites de dosis son valores que
no deben ser sobrepasados, y se aplican a la suma de las dosis
recibidas por exposición externa durante el
período considerado, y de las dosis comprometidas a 50
años (hasta 70 años en el caso de niños) a causa de incorporaciones de
radionucleidos, durante el mismo período.
En el cómputo de las dosis totales, a efectos
de comparación con los límites aplicables, no se
incluirán las dosis debidas al fondo radiactivo natural,
ni las derivadas de
exámenes o tratamientos médicos que eventualmente
puedan recibirse como pacientes.
3.4.4.-1. Límites de dosis para trabajadores
expuestos
Los límites de dosis para los trabajadores
expuestos son los siguientes:
El límite de dosis efectiva
será de 100 mSv durante todo período de cinco
años oficiales consecutivos, sujeto a una dosis efectiva
máxima de 50 mSv en cualquier año oficial y 20mSv
como promedio en 5 años
Sin perjuicio de lo indicado en el
apartado anterior:
– El límite de dosis equivalente para el
cristalino es de 150 mSv por año oficial.
– El límite de dosis equivalente para la piel
es de 500 mSv por año oficial. Dicho límite se
aplica a la dosis promediada sobre cualquier superficie de un
centímetro cuadrado, con independencia de la zona expuesta.
– El límite de dosis equivalente para las
manos, antebrazos, pies y tobillos es de 500 mSv por año
oficial.
3.4.4.-2. Límites Y Restricciones Aplicables
A La Exposición Ocupacional De Trabajadoras Expuestas
Gestantes
Las recomendaciones básicas vigentes de ICRP-60
establecen que las medidas de protección aplicables al
trabajo de mujeres gestantes deberían proporcionar al
feto un
nivel de protección comparable al de los miembros del
público, para los que establecen un límite de
dosis equivalente de 1 mSv/año. Para ello, una vez
declarado el embarazo,
habría que proteger al feto mediante la
aplicación de un límite suplementario de dosis
equivalente de 2 mSv en la superficie del abdomen (tronco
inferior) de la mujer
durante el resto de la gestación, debiéndose
limitar la incorporación de radionucleidos a
aproximadamente 1/20 del límite de incorporación
anual (LIA).
En esta publicación ICRP aclara que esta
restricción de dosis al feto no significa que la
trabajadora gestante deba evitar el trabajo
en presencia de radiaciones ionizantes aunque, como es
lógico, sí será necesario valorar
cuidadosamente las condiciones de dicho trabajo, de forma que
se asegure una probabilidad suficientemente baja de incidentes
que puedan dar lugar a dosis o incorporaciones
significativas.
En resumen, una trabajadora expuesta gestante
deberá tener en cuenta que:
– La condición de embarazo no presupone la
retirada del trabajo. Se realiza una declaración de
embarazo.
– Las condiciones de trabajo serán tales que
resulte improbable que la dosis equivalente al feto exceda de 1
mSv. La aplicación de este límite a la
práctica, se correspondería con un límite
suplementario de dosis equivalente de 2 mSv en la superficie
del abdomen (tronco inferior) de la mujer durante el resto del
embarazo.
– Hay que evitar actividades laborales que impliquen
un riesgo significativo de contaminación.
Evaluación de las condiciones de trabajo de
la mujer gestante:
Una vez que se ha realizado la declaración de
embarazo, a la vista de las condiciones en las que se
desarrolla la actividad laboral y
teniendo en cuenta el historial dosimétrico de los
últimos meses (o el de otros trabajadores expuestos que
realicen una actividad similar) se deberá hacer una
estimación de la dosis que pueda recibir la trabajadora
expuesta gestante en la superficie del abdomen, hasta el final
de la gestación, de acuerdo con la siguiente
clasificación:
A: con alta probabilidad, inferior a 2
mSv.
B: es probable que sea inferior a 2
mSv.
C: es probable que sea superior a 2
mSv.
En el caso A, probablemente no sea necesario
realizar ningún cambio en las condiciones de
trabajo.
En el caso B, la trabajadora puede continuar
con su trabajo normal, pero se deben tomar ciertas
restricciones o medidas para reducir la probabilidad de
posibles exposiciones.
En el caso C, la trabajadora debe ser
trasladada a otro puesto de trabajo donde se garanticen las
situaciones A o B.
Asi, entonces de acuerdo a esta clasificación,
en las instalaciones de Radioterapia donde se manipulan, por un
lado equipos de teleterapia (Unidades de Cobalto-60 y
Aceleradores Lineales) La trabajadora gestante ocupacional
mente expuesta se atendrá a las medidas respectivas de
protección Radiológica. En nuestro caso, donde
incluya solamente unidades de cobalto, se tendrá en
cuenta las siguientes medidas:
- La trabajadora expuesta gestante NO DEBERÁ
realizar su trabajo en las unidades de cobaltoterapia, debido
a la posibilidad, aunque remota, de que la fuente no
retroceda, lo que puede implicar que la trabajadora entre en
la sala y reciba una dosis que supere el limite establecido
en la legislación vigente - La trabajadora expuesta gestante NO DEBERÁ
participar en los planes de emergencia de la
instalación.
Vigilancia dosimétrica de la
radiación externa para mujer gestante.
Por razones obvias, no resulta factible la
determinación directa de la dosis recibida por el feto;
sucede además que la Comisión Internacional de
Unidades Radiológicas, (ICRU), no ha dado directriz
alguna en relación con las magnitudes
dosimétricas que se deben utilizar para la
estimación de estas dosis.
Ante esta situación, se considera que la
estimación de la dosis al feto, debe realizarse a partir
de la determinación de la dosis equivalente personal
Hp(10) en el abdomen de la trabajadora expuesta gestante. A tal
efecto, las dosis recibidas por la trabajadora expuesta
embarazada en su abdomen, una vez comunicado su estado a
la empresa y
durante toda la gestación, se estimarán mediante
un dosímetro individual, que se colocará a la
altura del abdomen.
3.4.4.-3. Límites de dosis para personas en
formación y estudiantes
Los límites de dosis para personas en
formación y estudiantes que deban manejar fuentes de
radiación por razón de sus estudios serán
los siguientes:
Para estudiantes mayores de
dieciocho años: Los límites son los mismos que
para los trabajadores expuestos.
Para estudiantes entre
dieciséis y dieciocho años:
– El límite de dosis efectiva es de 6mSv por
año oficial.
– Los límites de dosis equivalente para
cristalino, piel, manos, antebrazos y pies son tres
décimos de los límites establecidos para
trabajadores expuestos.
Para estudiantes menores de
dieciséis años: Los límites son los
mismos que para los miembros del público.
3.4.4.-4. Límites de dosis para los miembros
del público
Los límites de dosis para los miembros del
público son los siguientes:
El límite de dosis efectiva
será de 1 mSv por año oficial. No obstante, en
circunstancias especiales, la AUTORIDAD NACIONAL podrá
autorizar un valor de dosis efectiva más elevado en un
único año oficial, siempre que el promedio en
cinco años oficiales consecutivos no sobrepase 1 mSv por
año oficial.
Sin perjuicio de lo indicado en el
apartado anterior:
– El límite de dosis equivalente para el
cristalino es de 15 mSv por año oficial.
– El límite de dosis equivalente para la piel
es de 50 mSv por año oficial. Dicho límite se
aplica a la dosis promediada sobre cualquier superficie de un
centímetro cuadrado, con independencia de la zona
expuesta.
– El límite de dosis equivalente para las
manos, antebrazos, pies y tobillos es de 50 mSv por año
oficial.
3.5. – Clasificación de zonas
El SPR realizará la clasificación de los
lugares de trabajo de acuerdo con la evaluación
de las dosis anuales previstas, el riesgo de dispersión de
la
contaminación y la probabilidad y magnitud de
exposiciones potenciales.
A tal efecto, se identificarán y
delimitarán todos los lugares de trabajo en los que exista
la posibilidad de recibir dosis superiores a los límites
de dosis establecidos para los miembros del público, y se
establecerán las medidas de Protección
Radiológica aplicables.
Dichas medidas deberán adaptarse a la naturaleza de
las instalaciones y de las fuentes, así como a la magnitud
y naturaleza de los riesgos.
3.5.1.- Zona Controlada
Los titulares registrados y los titulares licenciados
deberán definir como zona controlada toda zona en la que
se prescriban o pudieran prescribirse medidas protectoras o
disposiciones de seguridad específicas para:
- Controlar las exposiciones normales o impedir la
dispersión de la contaminación en condiciones
normales de trabajo; y - Prevenir las exposiciones potenciales o limitar su
magnitud.
Al determinar los límites de toda zona
controlada, los titulares registrados y los titulares
licenciados deberán tener en cuenta la magnitud de las
exposiciones normales previstas, la probabilidad y magnitud de
las exposiciones potenciales, y la naturaleza y alcance de los
procedimientos
de protección y seguridad requeridos.
3.5.2.- Zona Supervisada
Los titulares registrados y los titulares licenciados,
deberán definir como zona supervisada toda zona que no
haya sido ya definida como zona controlada pero en la que sea
preciso mantener bajo examen las condiciones de
exposición ocupacional, aunque normalmente no sean
necesarias medidas de protección ni disposiciones de
seguridad específicas.
Los titulares registrados y los titulares licenciados
deberán, teniendo en cuenta la naturaleza y magnitud de
los riesgos de radiación existentes en las zonas
supervisadas:
(a) Delimitar las zonas supervisadas por medios
apropiados;
(b) Colocar señales aprobadas en los puntos
adecuados de acceso a las zonas supervisadas; y
(c) Examinar periódicamente las condiciones
para determinar toda necesidad de medidas protectoras y
disposiciones de seguridad, o de modificación de los
límites de las zonas supervisadas.
3.6. -Señalización
Deben colocarse en áreas o ambientes donde se
operan las fuentes de radiaciones, para advertir del peligro. Las
señales son para:
Áreas controladas (AC) y para Aéreas
supervisadas (AS)

Clasificación de lugares: Las zonas o
áreas de control y supervisión estarán dispuestas a una
tasa de dosis mínima dada de la siguiente
manera:
Donde:

A.C : Área controlada
A.S : Área asegurada.
3.7 .Protección radiológica
en unidades de cobaltoterapia
Importancia de los
mecanismos de E/S de la fuente y de un Plan de Emergencia claro y
exhaustivo. La unidad debe disponer de una barra que permita el
retorno manual de la fuente en caso de que ésta se trabe
durante su recorrido.
Temporizador
Los colimadores
deben tener una penumbra de transmisión limitada para
evitar irradiación innecesaria de órganos
próximos.
Las fugas de
radiación del cabezal deben estar debajo de 10mGy/h
a 1m. 0,1% mientras se irradia (ICRP 33).
El personal debe
observar permanentemente al paciente.
Deben existir
comprobaciones periódicas de la actuación de los
dispositivos de corte de la radiación.
Debe
comprobarse, con la fuente en posición de reposo, la
ausencia de contaminación superficial de 60Co en las
partes que quedan próximas a la fuente, cuando ésta
se halla en posición de irradiación. El frotis debe
ser evaluado con un contador calibrado en unidades de actividad
(G.M, centelleo, proporcional). Se considera que no hay fugas si
la actividad del frotis es < 18,5 Bq
Se deben verificar
periódicamente todos los parámetros que afectan al
tratamiento.
La
radiación de fuga del cabezal debe estar limitado a
10mGy/h a 1m. Por la necesaria permanencia de personas dentro de
la sala, con la fuente en posición de reposo.
Debe existir una
señalización externa que indique posición de
la fuente. La puerta debe poder abrirse desde dentro de la sala y
deben existir interruptores de emergencia dentro y fuera de la
sala.
Los miembros del
público quedan protegidos mediante un adecuado control de
accesos (señalización de acuerdo al Reglamento de
Seguridad Radiológica)
3.8 – Requisitos de seguridad radiológica en
cobaltoterapia>
La garantía de calidad o sistema de calidad es
parte de la protección radiológica y es de
muchísima importancia ya que un buen estado y
mantenimiento del equipo de tratamiento significa no dosificar
innecesariamente al paciente y proteger físicamente a este
de cualquier circunstancia de emergencia relacionada al
equipo.
Las pruebas de GC a las unidades de 60Co se resumen en
la Tabla II. Las Recomendaciones para la ejecución de las
mismas pueden encontrarse en el ANEXO C.

Tabla I. Pruebas de GC de las unidades
de Co-60
3.9. Protección radiológica del
paciente en radioterapia (Incluye Cobaltoterapia)
Debido a la naturaleza de ésta practica
médica que, para cumplir su objetivo, ha de aplicar altas
dosis de radiación en los tejidos, su aplicación
estará limitada en general a pacientes oncológicos
en los que la relación riesgo-beneficio resulta claramente
positiva.
Una vez justificada la decisión
terapéutica, la estrategia en la
protección del paciente consiste en asegurar que se
imparte la dosis prescrita, con la máxima exactitud, al
volumen blanco clínico y a las regiones de posible
diseminación de la enfermedad, evitando en lo posible la
irradiación de tejidos y órganos sanos o de
especial radiosensibilidad.
Para ampliar dicho fin es preceptivo la
implantación de un Programa de Garantía de Calidad
y el titular de la Instalación deberá arbitrar los
procedimientos necesarios para la actuación del SPR en las
unidades de Radioterapia con el fin de establecer los
ámbitos y responsabilidades del mismo en dicha
materia.
3.10-Emergencias
En las instalaciones médicas que utilizan
radiaciones ionizantes, el plan de emergencia establece el
conjunto de actuaciones a desarrollar para el caso en que se
produzca un incremento del riesgo radiológico para los
trabajadores expuestos, los pacientes, o el público en
general.
En él se incluye la descripción de las
situaciones de emergencia previsibles, las medidas a tomar en
cada caso, los datos e informes
correspondientes y los responsables de ejecutar cada
actuación.
3.10.1. Situaciones de emergencia
Accidentes e incidentes
Clasificamos como accidente todo suceso no
planificado durante el cual es probable que se superen los
límites de dosis reglamentados y como incidente
aquel durante el cual es probable que se superen las dosis
recibidas normalmente.
Si tomamos como referencia las personas objeto de
diagnóstico o tratamiento con radiaciones, tales sucesos
se producen cuando la dosis recibida no concuerda con la
planificada, dentro del margen de tolerancia
prefijado. Su clasificación como incidente o accidente
resulta más compleja y deberá efectuarse para
cada caso particular.
La consecuencia inmediata de estos sucesos son las
situaciones de emergencia. En dichas situaciones se
seguirán los planes de emergencia propios de cada
instalación y si las consecuencias lo requieren o en
situación de catástrofe el Plan de Emergencia
general del Centro.
Ante un caso de incendio, inundación u otra
catástrofe se dará prioridad a la seguridad de
las personas. Una vez dominada la situación, el SPR
procederá a la evaluación de sus Consecuencias
sobre la seguridad radiológica de la instalación
y actuará en consecuencia.
Línea de autoridad
Ante cualquier incidencia que afecte a las condiciones
de seguridad radiológica de la instalación, el
Operador o profesional que la detectase estará obligado
a ponerlo en conocimiento del Supervisor, que hará una
primera valoración de la que se derivarán las
actuaciones inmediatas a seguir.
Se informará al SPR y en función del
grado de afectación de la seguridad radiológica
con mayor o menor urgencia al Director Gerente y la AUTORIDAD
NACIONAL. En todo caso se registrará en el Diario de
Operación y en la Memoria
Anual que se ha de remitir a la Autoridad Nacional.
Datos e informes
El SPR, elaborará un informe detallado del
suceso de la emergencia, si es conocida, el desarrollo y
consecuencias; la relación de posibles afectados con sus
niveles de exposición y/o contaminación; las
actuaciones desarrolladas y/o programadas sobre personas e
instalación; y la propuesta de todas aquellas medidas
que se estimen oportunas para prever la causa y evitar la
reincidencia remitiendo copias al titular de la
Instalación y a la Autoridad Nacional.
3.10.2.- Procedimiento
de emergencia en unidades de cobalto.
Una de las emergencias más graves con que nos
podemos encontrar al operar una unidad de teleterapia de
cobalto es el no retorno a la posición de guarda de la
fuente radiactiva. Esta emergencia, aunque muy improbable, debe
ser perfectamente conocida por todo el que opere con una de
estas máquinas, puesto que de ello puede depender tanto
la vida del paciente como la seguridad de todo el que participe
en la operación de rescate del mismo.
Los factores que debemos tener en cuenta en nuestra
respuesta a la emergencia serán:
Tiempo de irradiación:
Desde que se produce la emergencia el paciente se estará
irradiando. Esto puede suponer en condiciones típicas
que en unos minutos puede recibir una dosis muy
elevada.
Blindaje: Resultará
prioritario reducir cuanto antes la irradiación directa
(campo abierto) a fin de poder operar con seguridad.
Irradiación del
personal: Deberemos minimizar la exposición a
radiación por parte del personal que participe en el
rescate.
Teniendo en cuenta esto nuestra secuencia de
actuación pasará por:
Contadores de tiempo primario
y secundario: Si el fallo se ha producido por un error en el
contador de tiempo, el equipo dispone de un contador secundario
que detendrá la irradiación.
Detención de la
irradiación por el operador: Si no se detiene la
irradiación por tiempo primario ni secundario el
operador puede detener desde su puesto la irradiación
desde la consola.
Pulsadores de emergencia: En
caso de fallar los controles normales podemos encontrarnos ante
un fallo en la consola de control. Usando un pulsador de
emergencia podemos detener la irradiación.
Puerta de la sala de
tratamiento: Si falla lo anterior, es posible que abriendo la
puerta se detenga la irradiación. No debe preocuparnos
abrir la puerta con la irradiación en marcha, pues la
principal barrera contra la irradiación no es la puerta
sino el laberinto del búnker.
Interfono de comunicación con el paciente: Si nada de
lo anterior ha surtido efecto, es que lo que falla es el
sistema para retraer la fuente o bien que ésta se ha
atascado. Si el paciente puede moverse por si mismo es
primordial mandarle abandonar la sala. Una vez la haya
abandonado la sellaremos y avisaremos al servicio
técnico y al responsable de Protección
Radiológica. Si esto no es posible deberemos continuar
con el procedimiento.
Control externo de colimadores
y brazo: Si la sala dispone de controles externos de
irradiación directa. Después moveremos el brazo a
la posición más favorable para la retirada manual
de la fuente, a ser posible desde fuera de la sala.
Retirada manual de la fuente:
Una vez cerrada la irradiación directa y situado el
brazo en posición tal que el operador no necesite
situarse frente al haz, entrar con el dispositivo de
retracción manual de la fuente e intentar devolverla a
su posición de guarda.
- Retirada del paciente: Tras la retracción
manual de la fuente sacaremos al paciente de la sala. Esta
operación deberá hacerse lo más
rápido posible y sin situarse frente al haz directo en
caso de no haber conseguido retraer la pastilla. - Cerrado de la sala: Si no somos capaces de devolver
la fuente a la posición de guarda cerraremos la sala y
en cualquier caso daremos parte al servicio técnico de
la máquina y al responsable de Protección
Radiológica antes de volver a operar con
ella.
- Incendio, inundación u otra
catástrofe
Las prioridades son la protección del personal
y el confinamiento del material radiactivo. El Supervisor
evaluará la situación y si es necesario
dispondrá:
La interrupción de
los tratamientos y el almacenamiento seguro de
todas las fuentes.
La evacuación inmediata
de enfermedad y personal.
El uso de barreras de
contención mediante el cierre de puertas y la
compartimentación.
La desconexión de los
sistemas de ventilación
La desconexión de las
fuentes de alta tensión
Tras la extinción del siniestro SPR
evaluará el estado de las diferentes dependencias, equipos
y material respecto del riesgo radiológico y
actuará en el sentido de devolver a la normalidad la
instalación. Todas las personas afectadas serán
sometidas a estudio y convenientemente informadas; y en caso
necesario atendidas de acuerdo con su estado.
3.11 – Simulacros
De forma regular (por ejemplo, una vez al año) se
deben realizar simulacros de emergencia para familiarizar al
personal (especialmente el personal nuevo en la
Instalación) con los procedimientos de actuación y
los mecanismos de seguridad de los equipos y la
Instalación, sugerir mejoras al procedimiento, prever
posibles contratiempos y evitar dudas sobre la secuencia de
actuación y los responsables de las mismas en caso de que
se produzca una situación de emergencia. La secuencia de
actuación y los responsables debe figurar en
procedimientos escritos en la Instalación y deben ser
conocidos por todo el personal que trabaja en la
Instalación. Para cada una de las situaciones de
emergencia se simulará la forma de actuar, se
medirá el tiempo de respuesta mediante un
cronómetro, la eficacia de la misma y se insistirá
en los errores de actuación que se detecten. Asimismo, se
tratará de realizar una estimación de las dosis que
implicarán diferentes formas de actuar, tanto para el
paciente como para el personal, de forma que se concluya la forma
de actuar que minimiza el riesgo radiológico.
La realización de simulacros de emergencia debe
ser lo más realista posible, pero no debe suponer la
irradiación innecesaria de los trabajadores. Los
ejercicios teóricos y escritos pueden ser útiles,
pero habitualmente es más demostrativa la
simulación realista con el propio equipo y sala de
tratamiento.
Diseño de las instalaciones de
radioterapia externa
El diseño estructural de una instalación
de Radioterapia Externa es, junto con el diseño de la
unidad productora de radiación (acelerador o unidad de
Cobalto), el factor más importante para asegurar la
protección radiológica del personal que la opera y
del público que se encuentra cerca de ella. Es por eso que
la legislación obliga, antes de autorizar la
construcción de una nueva instalación, a presentar
un proyecto
detallado en el que se debe especificar las medidas
geométricas y la composición de todos los elementos
que la forman, y analizar cuantitativamente las dosis de
radiación en las distintas zonas. La instalación
sólo será autorizada si el proyecto demuestra que
los niveles normales de dosis en cada sala son inferiores a los
especificados por la legislación para el tipo de personal
que se encontrará habitualmente en ella, y que el riesgo
de exposiciones accidentales es mínimo.
Además de cumplir este requisito indispensable,
el diseño de la instalación debe ser funcional, es
decir, debe facilitar en la medida de lo posible el trabajo
habitual; esto aumentará tanto la eficiencia como
la seguridad, puesto que un diseño que obligue a hacer
frecuentemente manipulaciones complejas es en general menos
seguro que otro que permita realizarlas de forma más
sencilla. Otros factores que condicionarán el
diseño de una instalación concreta son el espacio
disponible, la distribución de los accesos, las
características de las salas adyacentes, el coste
económico, etc.
4.1. Tipos de radiación presentes en
una instalación de radioterapia EXTERNA
(R.E.)
Para poder entender los requisitos de blindaje de una
instalación, es necesario conocer cómo es la
radiación que se produce en una unidad de R.E.
(acelerador lineal o unidad de Cobalto).
Se suelen distinguir, en función de su origen,
los siguientes tipos:
- La radiación terapéutica, es decir, la
radiación utilizada en el tratamiento de los pacientes,
(llamada radiación primaria o directa)
está colimada en un cono de anchura limitada, que puede
estar orientado en cualquier dirección dentro de un
círculo vertical y perpendicular a la mesa, alrededor
del isocentro. La energía de esta radiación es
constante en el caso de las unidades de Cobalto; en los
aceleradores lineales es posible que se puedan utilizar
distintas energías y elegir además entre
electrones y fotones. – Hay también radiación no
deseada que atraviesa los blindajes de la cabeza de la unidad,
que puede emitirse en cualquier dirección. Esta
radiación de fuga se emite continuamente en las
unidades de Cobalto, y sólo durante la
irradiación en los aceleradores.

Fig. 14: Tipos de
radiación
La Fig. 14. muestra claramente los
tipos de radiación que se emiten de una unidad de
tratamientos. Estos tipos de radiación son la primaria o
directa, la de fuga (ambas emitidas por la unidad de tratamiento)
y la dispersa (Emitida por el propio
paciente).
4.2 – Elementos de una instalación de
radioterapia

Figura 15: Esquema de una
instalación típica de radioterapia
externa
En la figura 15 hemos ilustrado los elementos
principales de los que consta una instalación
típica. Discutiremos brevemente las
características más importantes del diseño
de cada una de ellas que afectan a la seguridad
radiológica.
- La unidad productora de radiación
(acelerador lineal o Cobalto) es, como se ha dicho, un elemento
esencial en la protección radiológica,
especialmente para el paciente y debe tener mecanismos de
verificación que aseguren que éste no recibe
más dosis de la programada. En particular, el tiempo
total de irradiación (o las Unidades Monitor (UM)
totales) deben ser controladas por un contador principal y otro
secundario totalmente independientes; si el principal no
interrumpe la irradiación cuando se alcance el valor
previsto, lo hará el secundario. En el caso de las
unidades de Cobalto deben tener un blindaje alrededor de la
posición en la que se coloca la fuente cuando no hay
irradiación, capaz de reducir la dosis que pueden
recibir las personas que trabajan habitualmente en el
búnker (operadores, principalmente) a niveles muy
inferiores a los límites legales.
- El búnker rodea el acelerador o unidad
de Cobalto y sus paredes, techo y (si es necesario) suelo
constituyen el principal blindaje contra la radiación
producida. El cálculo
de los espesores necesarios en cada pared se discutirá
mas adelante; aquí sólo mencionaremos que las
zonas a las que puede llegar el haz directo requieren
habitualmente un espesor de blindaje adicional, denominado
anillo. El tamaño del bunker debe ser suficiente
para permitir las operaciones de
montaje y desmontaje de la unidad y el paso de camillas hasta
la mesa. Es conveniente que las paredes y los muebles que haya
en su interior estén los más alejados posible del
foco de radiación, porque así se reduce la
radiación dispersada en ellos que alcanza al
paciente.
Hay que prestar especial atención a las juntas entre
paredes y a los agujeros o penetraciones en el
búnker utilizados para que lleguen al interior cables o
tuberías; si el diseño no es correcto, pueden
aparecer zonas en las que el blindaje real es muy inferior al
espesor de la pared. Esto se ilustra en la figura 16 donde se
ven ejemplos de diseños correctos e
incorrectos.

Figura 16: Ejemplos correctos e
incorrectos de penetraciones y juntas
- El laberinto conecta al búnker con la
puerta y actúa como un elemento de blindaje adicional
que disminuye la radiación dispersa que llega a
ésta. Además actuaría como una barrera de
protección en el caso de que alguien quedara
accidentalmente dentro del búnker durante una
irradiación. Puede tener uno o varios tramos; si
sólo tiene uno, debe estar diseñado de forma que
desde la puerta no sea visible ninguna parte de las paredes que
pueda ser irradiada por el haz directo. De esa forma nos
aseguramos que los fotones que lleguen a la puerta hayan
sufrido al menos dos interacciones, lo que implica una
disminución de intensidad en un factor 1/10000. La
anchura del laberinto debe permitir el paso de las camillas
usadas para transportar a los pacientes.
- La puerta de acceso constituye normalmente el
elemento de menor blindaje en el búnker, dado que su
peso máximo está limitado por la necesidad de
poder abrirla con facilidad; por eso requiere siempre un
estudio especial. El laberinto simplifica el diseño
puesto que, como se ha dicho antes, disminuye mucho la
radiación que incide sobre ella. Aún así,
a veces son necesarias puertas muy voluminosas, que necesitan
un motor para
abrirlas o cerrarlas. Esto ocurre sobre todo en los
aceleradores con energías superiores a 8 MeV, debido al
problema producción de neutrones a estas
energías. En ese caso, la puerta debe tener un blindaje
adecuado a los neutrones, consistente en varios pares de
láminas alternadas de plomo y de un material con alto
contenido en hidrógeno (por ejemplo parafina). En
nuestro caso para unidades de Cobalto y aceleradores de baja
energía son suficientes puertas con un revestimiento de
plomo o acero; incluso pueden tener ventanas de vidrio plomado
para facilitar el control del búnker.
– La sala de control, desde donde los
operadores supervisan la irradiación, debe contener
todos los monitores que regulan los parámetros de la
unidad (energía, tiempo total, tamaño de campo
etc). Debe servir también para controlar el acceso al
búnker, de forma que sea imposible que alguien entre
en él sin ser visto por los operadores. Por
último, debe contar también con pantallas de
televisión de circuito cerrado para
vigilar al paciente mientras es irradiado, y sistemas de
intercomunicación para poder hablar con
él
4.3.- Calculo de blindaje en una instalación
de cobaltoterapia
El cálculo de blindajes contra haces de fotones
de uso médico es llevado a cabo por muchos
especialistas, sobre la base de las recomendaciones brindadas
por el Consejo Nacional de Protección contra las
Radiaciones de los EE.UU en su reporte No. 49 (NCRP49),
criterios sustentados además por la Comisión
Internacional de Protección Radiológica (CIPR).
En este reporte se incluyen a los generadores de rayos X
diagnóstico y terapéuticos, así como a las
distintas fuentes de radiaciones gamma empleadas en
radioterapia. Sin embargo, en teleterapia, sólo un
reducido número de fuentes gamma son utilizadas para el
tratamiento, y de éstas, las de Co-60 son las que en
mayor número encontramos.
El espesor de blindaje necesario en cada una de las
partes del búnker es función de varios factores:
en primer lugar, del tipo, la intensidad (promediada en el
tiempo) y la energía de la radiación que incide
sobre ella; en segundo lugar, del uso de las salas que hay
detrás (en zonas de paso el blindaje será menor
que en zonas de trabajo); y en tercer lugar, del tipo de
personal presente en esas salas: ya se ha explicado que a los
trabajadores expuestos se les aplican límites de dosis
superiores a los aplicables al público en
general.
El cálculo más sencillo es el que se
aplica a la radiación primaria, que tiene intensidad,
energía y foco bien definidos. El cálculo de
blindajes para la radiación dispersa es más
complicado porque cualquier parte del búnker puede ser
fuente de radiación dispersa, pero con energía e
intensidad muy variables.
Eso lleva a realizar distintas aproximaciones, como la de tomar
en cuenta solamente la primera dispersión en el paciente
o en las paredes. Esta aproximación es razonable porque
se ha comprobado que en cada dispersión el haz de
fotones se atenúa aproximadamente en un factor 1/100,
así que la primera dispersión tiene una
intensidad que es el 1% de la radiación primaria, la
segunda un 0.01% y así sucesivamente.
En este trabajo sólo se discutirá el
cálculo para la radiación primaria para
fotones.
El espesor de blindaje necesario aumenta con los
siguientes factores:
– Carga de trabajo (W). -Se define
como:
W = ![]() t…..(1)
t…..(1)
Con lo cual sus unidades serán Gy
m2/sem. Se define este parámetro con el
objeto de combinar el rendimiento del equipo con el tiempo
efectivo de irradiación para la aplicación de las
fórmulas de cálculo de espesores.
Donde:
- Tiempo efectivo de irradiación
(t): Es el tiempo durante el cual el equipo se
encuentra efectivamente irradiando, determinándose sobre
la base del tiempo promedio de irradiación por paciente
y al número de pacientes. Habitualmente se considera el
tiempo efectivo de irradiación en un período de
una semana, dicho tiempo se calcula de acuerdo a la siguiente
expresión:
t[h/sem] = [min/pac]* N
[pac/día]* n [días/sem] *1/60 [h/min]
….(2)
Siendo:
: Es el tiempo promedio de irradiación
por paciente,
N: El número de pacientes por día
y
n: El número de días
hábiles de irradiación por semana.
- Rendimiento (
 ).-Es la tasa de dosis absorbida en la zona
).-Es la tasa de dosis absorbida en la zona
central del haz útil a una distancia de 1 m de la
fuente, por lo tanto sus unidades serán [Gy m2/h]. Para obtener
[Gy m2/h]. Para obtener
la tasa de dosis a una distancia dada se divide el valor del
rendimiento por el cuadrado de dicha distancia.

Los valores típicos de carga de trabajo en el
caso de la unidad de cobalto se presentan en la Tabla
1.
TABLA I1. Carga de trabajo
típica para diferentes equipos de
teleterapia
En el caso de la irradiación de fuga, se toma
como carga de trabajo una fracción de la carga de trabajo
del haz principal, siendo dicha fracción habitualmente
f =0,001 – debido a que por diseño el blindaje del
equipo atenúa 1/1000, o sea:
W1 = W * f —— (3)
El caso de la radiación dispersa es un poco
más elaborado. En este caso se define un factor p
que representa un porcentaje del rendimiento del haz útil
(en función del ángulo), a una distancia de 1 m
para un tamaño de campo de 400 cm2. Este
último valor se tomó por considerar que un campo de
400 cm2 es un valor representativo de situaciones
promedio. Por lo tanto, la carga de trabajo para la
radiación de dispersión viene dada por:
 ………(4)
………(4)
Donde:
![]() …….(5)
…….(5)
Siendo R la distancia entre la fuente y el
área dispersora.
– El factor de uso (Fu), es decir, la
fracción del tiempo total de irradiación en la que
el acelerador o unidad de cobalto está apuntando hacia la
pared cuyo blindaje estamos calculando. Se suele tomar un factor
entre 1 y 0.25, dependiendo del tipo de técnicas que se
empleen. Si la mayoría de las irradiaciones se realizan
exclusiva mente en las direcciones antero-posterior y
postero-anterior, se tomará un valor cercano a 1 para el
techo y el suelo y entre 0.25 y 0.1 para las paredes laterales;
si las irradiaciones laterales son frecuentes, se tomarán
valores más altos para las paredes.
El factor de uso, U, para radiación de
fuga y para radiación dispersa se toma igual a
1.
– El factor de ocupación (Fo) de la
sala que está protegida por la pared, es decir, la
fracción del tiempo que la sala está ocupada
durante el horario de trabajo de la unidad. Para el caso de
exposición ocupacional se recomienda tomar el valor 1, es
decir, la fracción del tiempo que la sala está
ocupada durante el horario de trabajo de la unidad. Normalmente
se toma el valor 1 para zonas de trabajo, como la sala de
control, consultas, despachos, habitaciones de pacientes etc.;
1/4 para zonas de ocupación temporal, como salas de espera
o pasillos; y 1/12 en habitaciones de ocupación ocasional
(ascensores, aseos etc.).
El espesor necesario se puede disminuir si aumentamos
alguno de los factores siguientes:
 Página anterior Página anterior |   Volver al principio del trabajo Volver al principio del trabajo | Página siguiente  |